پیوند قلب
پیوند قلب (به انگلیسی: heart transplantation)، عمل جراحی است که در آن قلب یک فرد به فرد دیگری پیوند اندام داده میشود. پیوند قلب در برخی موارد از بیماری نارسایی قلبی، به عنوان مرحلهٔ آخر درمان مطرح میشود، زمانی که هیچیک از درمانهای طبی، جراحی دیگر مفید نبوده و امکان دیگری نیز وجود نداشته باشد.[1] در سال ۲۰۱۴ میلادی (۱۳۹۳ خورشیدی) گروهی از پزشکان در بیمارستان سنت وینسنت در سیدنی استرالیا برای نخستین بار در جهان قلبی مرده را احیا کردند و به یک خانم ۵۷ ساله که بیماری قلبی مادرزادی داشت پیوند دادند.[2]
| پیوند قلب | |
|---|---|
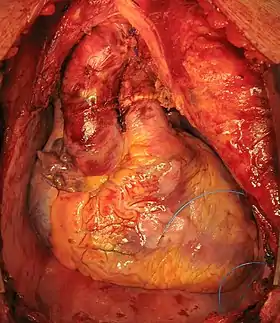 قلب اهدایی در قفسه سینه فرد گیرنده | |
| تخصص (پزشکی) | پزشکی قلب |
| ICD-9-CM | 37.51 |
| سرعنوانهای موضوعی پزشکی | D016027 |
| مدلاین پلاس | ۰۰۳۰۰۳ |
تاریخچه
اولین پیوند قلب انسان به انسان در سال ۱۹۶۷ انجام شدهاست. در روز سوم دسامبر ۱۹۶۷، قلب دنیس داروال، قربانی ۲۶ ساله تصادف رانندگی در داخل قفسه سینه لوئیس واشکانسکی، فروشنده ۵۴ ساله شروع به تپیدن کرد. کریستیان بارنارد، جراح اهل آفریقای جنوبی تیم جراحی را هدایت میکرد. با وجودی که واشکانسکی فقط ۱۸ روز زنده ماند، اما گزارشهای اولیه این عمل جراحی را «تاریخی» و «موفقیت آمیز» توصیف کردند. خبر نخستین جراحی پیوند قلب انسان به انسان به سرعت به سرخط خبرهای جهان تبدیل شد و چنان توجه رسانهها را به خود جلب کرد که فصل جدیدی را در زمینه کار پزشکان و بیماران مشهور، نشست خبری پس از جراحیها و اطلاعرسانی گزارشهای پزشکی گشود. این جراحی در کنار خبر قدم گذاشتن انسان روی کره ماه که دو سال بعد اتفاق افتاد، یکی از مهمترین اتفاقات قرن بیستم بود. در سال ۱۹۶۸، ۴۷ تیم پزشکی متفاوت بیش از صد عمل پیوند قلب را در سراسرجهان انجام دادند.[3]
اولین پیوند قلب در ماه می ۱۹۶۸در بریتانیا مثل همه جا بشدت مورد توجه رسانهها و عموم مردم قرار گرفت اما بحث و جنجالی عمومی که درباره این نوع جراحی درگرفت باعث شد در دهه ۱۹۷۰ موقتاً ممنوع شود.
از آن زمان رویههای پیوند، تجهیزات و داروها بهطور مداوم ارتقا یافتهاند. از سال ۱۹۸۳ که سیکلوسپورین در اختیار قرار گرفت، پیوند قلب به صورت یک گزینهٔ درمانی برای بیماران مبتلا به بیماریهای قلبی شدید تبدیل شد. جراحی پیوند قلب امروزه عملی رایج و تحولی در افزایش طول عمر است که برای رسیدن به اینجا راه دشواری را طی کردهاست.
پیچیدگیهای اخلاقی
در آغاز بیشتر دریافت کنندگان قلب فقط مدت کوتاهی زنده میماندند - بعضی فقط چند ساعت- و همین بالا بودن آمار مرگ پس از جراحی پیوند انتقادها را افزایش داد. پرسشهایی دربارهٔ اینکه آیا امکانات موجود برای مهار سیستم ایمنی بدن بیمار در حد چنین جراحیای هست و آیا اصلاً این جراحی ارزش آن را دارد که چنین تکنولوژی پیشرفتهای برایش به کار گرفته شود.
پیچیدگیهای اخلاقی و مشکلات قانونی دربارهٔ جدا کردن یک قلب سالم که همیشه نماد زندگی و مرگ بودهاست و اینکه آیا این عمل به منزله کشتن فرد اهداکننده قلب خواهد بود، نگرانیهای دیگری را مطرح کرد. انگیزه پزشکان در نجات جان بیمارانی که به عنوان اهداکننده بالقوه شناسایی میشدند، مورد تردید قرار گرفت به خصوص پس از آنکه در دومین عمل جراحی پیوند قلب بارنارد، در ژانویه ۱۹۶۸ قلب یک مرد رنگینپوست — اصطلاحی که در آفریقایی جنوبی دوران نژادپرستی، برای نژادهای مختلط استفاده میشد — به یک مرد سفیدپوست پیوند زده شد.
جراحی اندامهای سالم برای پیوند به بیماران دیگر از یک سو باعث امیدواری و از یک سو باعث وحشت شد. اما همزمان با پیشرفتهای چشمگیر در درمان سیستم ایمنی پیوند قلب، این جراحیها دوباره از سر گرفته شدند.[3]
تاریخچه پیوند قلب در ایران
در تاریخ ۳۰ آذر ماه ۱۳۷۱ نخستین عمل موفقیتآمیز پیوند قلب باز در ایران توسط دکتر محمدعلی سنجریان در شیراز انجام شد.[4]
تاریخچه پیوند قلب در افغانستان
افغانستان نود و سومین کشور جهان در زمینهٔ پیوند اعضای بدن است. طبق اعلام وزارت صحت ( بهداشت ) افغانستان، سالانه ۱۵۰۰ عمل قلب در افغانستان انجام میشود. ۴ مرکز پیوند اعضا در افغانستان فعال است.[5] هم چنین اولین پیوند قلب در افغانستان توسط داکتر سمیر بیات صورت گرفت.
نخستین پیوند قلب مرده
در سال ۲۰۱۴ میلادی (۱۳۹۳ خورشیدی) برای نخستین بار در جهان گروهی از پزشکان در بیمارستان سنت وینسنت در سیدنی استرالیا قلبی را که ۲۰ دقیقه بود دیگر نمیتپید احیا کردند و به یک خانم ۵۷ ساله که بیماری قلبی مادرزادی داشت پیوند دادند. در شیوه بدیعی که در سیدنی به کار رفته شد، قلبی که ضربانش متوقف شده در دستگاهی که «جعبه قلب» نامیده میشود گذاشته میشود. در این جعبه، قلب گرم نگه داشته میشود، ضربان احیاء میشود و یک مایع مغذی کمک میکند که آسیب به ماهیچههای قلب کم شود. پس از پیوند قلب این خانم، دو جراحی مشابه موفق دیگر نیز انجام شدهاست. این موفقیت با استقبال زیادی در جهان مواجه شدهاست. بنیاد قلب بریتانیا آن را «پیروزی بزرگ» خواند.[2]
تا پیش این از شیوه، قلب تنها عضو بدن انسان بود که پس از توقف ضربان، قابل پیوند نبود. پیوند پس از توقف ضربان قلب به اهداء عضو پس مرگ عروقی معروف است، معمولاً قلبهای پیوندی بعد از مرگ مغزی پیش از اینکه از تپیدن باز بایستند از بدن اهداء کنند خارج میشوند، حدود چهار ساعت در یخ نگهداری شده و بعد از آن به بیمار پیوند میخورند.
اندیکاسیون
- نارسایی احتقانی قلب (در صورتی که قدرت پمپاژ موثر به ۳۰ درصد برسد قطعاً اندیکاسیون دریافت پیوند خواهد بود.)
- بیماری پیشرفته عروق کرونر
- کاهش کارایی بطن چپ قلب
- کاردیومیوپاتی ایسکمیک (بیماری ماهیچهای قلب که در اثر عدم خونرسانی کافی ایجاد شدهاست.)
کنتراندیکاسیونهای مطلق
اگر بیمار دارای هر یک از بیماریهای زیر باشد پیوند قلب برای او ممنوع است:
- عفونت فعال
- بدخیمی پایدار
- افزایش فشار خون برگشتناپذیر
- مقاومت عروق ریوی بیش از ۶ واحد وود
- گرادیان فشار داخل ریوی (فشار متوسط شریان ریوی – فشار وج مویرگی ریه) بزرگتر از ۱۵ میلیمتر جیوه: افزایش فشار خون ریوی باعث نارسایی بطن راست، سپس نارسایی عضو پیوندی و در نهایت باعث مرگ گیرندهٔ پیوند میشود.
- وابستگی شدید به دخانیات
- بیماریهای شدید کبد و کلیه[6][7]
اقدامات تشخیصی
- ECG و رادیوگرافی قفسهٔ سینه
- بررسیهای آزمایشگاهی: سنجش تیترهای ویروسی، بررسی اختلال عملکردی اندامهای انتهایی و وجود شواهد بدخیمی مخفی
- اکوکاردیوگرافی: به منظور بررسی شکل هندسی قلب، بررسی عملکرد میوکارد و وجود بیماریهای دریچهای استفاده میشود.
- بررسی قابلیت زنده ماندن میوکارد
- با انجام کاتتریزاسیون قلبی میتوان فشار شریان ریوی و مقاومت عروق ریه، عملکرد بطن چپ، بیماریهای انسدادی کرونر و کیفیت شریان کرونر از نظر گرافت بای پس را بررسی نمود.
- تست ورزش برای سنجشVO۲حداکثر[8]
منبع قلب اهدایی
افرادی که دچار مرگ مغزی شدهاند در صورتی که آزمایشهاشان با فرد گیرنده مطابق باشد با رضایت خانوادهٔ فرد میتوان عضو او را اهدا کرد. وظیفهٔ تیم بیهوشی در قبال این افراد حفظ راه هوایی و حمایت قلبی-عروقی جهت جلوگیری از هایپوکسی و نکروز بافتی است.[9] قلب باید از نظر اکوکاردیوگرام، طبیعی باشد. برای حفظ فشار خون نباید به دوزهای بالای داروهای اینوتروپ نیازی داشته باشد و بیماری شریانهای کرونری نداشته باشد. قلبی که دچار نارسایی باشد مناسب اهدا نیست و قلبی که طولانی مدت احیا شده باشد نیز شرایط اهدا را ندارد.
سازگاری
برای انجام پیوند فرد دهنده و گیرنده باید آزمایشهایی جهت ارزیابی تطبیق فاکتورهای خونی و آنتیژنی انجام دهند. ۳ نوع آزمایش باید با هم تطابق داشته باشند:
- تطابق گروههای خونی: اگر گروهها با هم تفاوت داشته باشند امکان پیوند نیست.
- تعیین میزان تطابق آنتیژنهای HLA است: مهمترین آنتیژنهای دخیل در روند پیوند کمپلکسی موسوم به HLA است. درصد موفقیت در بین دوقلوها بیش از ۹۰٪ گزارش شدهاست که این موضوع را میتوان به دلیل تشابه زیاد بین همین آنتیژنها دانست.
- تطابق کراس مچ خون[10]
مراقبتهای قبل از عمل
- انجام آزمایشها و گرافیهای درخواست شده
- NPO بودن (ناشتا بودن)، که پزشک زمان آن را تعیین میکند.
- گرفتن رضایت نامه و خارج کردن زیورآلات و دندان مصنوعی
- شیو ناحیهی عمل
- مایع و دارو درمانی و آنتیبیوتیکهای پروفیلاکتیک (پیشگیرانه)[11]
- برقراری خط وریدی برای گرفتن مایعات و داروها
- گذاشتن سوند ادراری، قبل از عمل
- دادن روحیه و آرامش به بیمار و خانوادهٔ او: به روش صحبت کردن و مشاوره ویا استفاده از داروهای نیتروگلیسیرین، لورازپام، دیازپام و …[12]
ابزارهای جراحی مورد نیاز
- ست قلب و عروق
- دستگاه ساکشن و الکتروکوتر
- ماشین قلبی - ریوی یا (CPB)
- اره استریکر جهت برش استرنوم
- دستگاه گرم و سردکنندهٔ مایعات
- سیستم اتو ترانسفیوژن (سیستم تزریق خودکار)
- الکترودها و پالس اکسی متر جهت مانیتورینگ مداوم
- رترکتورهای فیناچیتو، دنده دور کن و …[13][14]
پوزیشن جراحی و نوع بیهوشی
شرح عمل
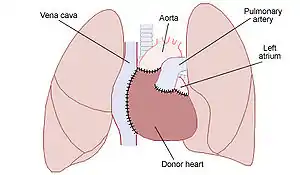
نکته: قلب اهدایی باید تا ۶ ساعت پس از برداشته شدن از بدن فرد دهنده به بدن فرد گیرنده پیوند داده شود. این قلب تا قبل از پیوند خوردن باید درون بستههای حاوی یخ نگهداری شود.[15]
- امروزه پیوند ارتوتوپیک رایجترین رویه برای پیوند قلب محسوب میشود و شامل دو روش میشود:
- آناستوموز (اتصال) کلاهک دهلیزی
- آناستوموز دو ورید اجوف زیرین و زبرین
- آناستوموز کلاهک دهلیزی روشی سادهتر است: در این روش تمام قلب بیمار به جز کلاهکی از دهلیز راست و چپ خارج میشود، سپس قلب اهداکننده با دوختن دهلیز راست به کلاهک دهلیزی راست و دهلیز چپ به کلاهک دهلیزی چپ آناستوموز میشود.
- گزارش موارد آریتمی (نامنظمی ضربانها) و نارسایی دریچهای پس از پیوند به روش آناستوموز دو ورید اجوف، کمتر از روش پیشین است: در این روش قلب بیمار بهطور کامل برداشته میشود و قلب اهدایی با دوختن ورید اجوف بالایی به ورید اجوف بالایی بیمار و ورید اجوف زیرین به ورید اجوف زیرین بیمار آناستوموز میشود.
قبل از بستن برش قفسهٔ سینه، جراح یک چست تیوب (لولهٔ قفسهٔ سینه) جهت تخلیهٔ هوا و ترشحات، از فضای مدیاستن و قفسهٔ سینه تعبیه میکند. الکترودهای اپی کاردیال ضربان ساز روی سطح دهلیز و بطن راست قرار داده میشوند.[16]
مراقبت بعد از عمل
- بازسازی و برگشت برون ده قلبی: چون قلب اهدایی به مدت نسبتاً طولانی انقباض و تپش نداشت، قلب در چند ساعت اول بعد از پیوند ممکن است بسیار ضعیف کار کند. اگر برون ده افت کند پوست سرد، مرطوب، کبود (سیلنوتیک) یا خال دار میشود.
- توجه به دیس ریتمیهایی نظیر تاکی کاردی (افزایش ضربان قلب)، برادی کاردی (کاهش ضربان قلب) یا ضربانهای نابجا که در اثر ضعیف بودن خونرسانی به قلب ایجاد میشوند و بسیار هم مهم هستند.
- نگهداری درجه حرارت بدن در حد نرمال، زیرا درجه حرارت بالا موجب افزایش بارکاری قلب میشود.[17]
- کنترل تعادل مایعات و الکترولیتهای ورودی و خروجی نظیر: پتاسیم، منیزیم، سدیم، کلسیم
- تجویز داروهای سرکوب سیستم ایمنی جهت کاهش رد پیوند مانند: سیکلوسپورین، آزاتیوپرین
- یبوست به دلیل بروز ایلئوس شایع است که باید توسط تجویز نرمکنندههای مدفوع این وضعیت کنترل شود.[18]
- مراقبت از برش پوستی و کنترل درد
- تشویق بیمار به تنفس عمیق جهت جلوگیری از عفونت مجرای تنفسی
- برقراری خونرسانی بافتی و جلوگیری از ایجاد آمبولی با تجویز داروهای ضد انعقادی، جورابهای الاستیکی، قرار دادن بالشی در فضای زیر زانویی و برقراری حرکات تمرینی غیرفعال جهت بهبود گردش خون.[19]
پیش آگهی
بخت بقای یک ساله ۸۰٪، پنج ساله ۶۵٪، و دوازده ساله ۳۵٪ است.
عوارض
رد پیوند
بعد از انجام پیوند، سه نوع رد امکان دارد رخ دهد که شامل موارد زیر میباشد:
- رد فوق حاد: آنتیبادیهای مترشحه از سلولهای لنفوسیت B فرد دهنده که به آنتیژنهای سطح سلول آندوتلیال عروق متصل شده و سبب واکنش میشوند. در این واکنش، سیستم کمپلمان فعال میشود و معمولاً اثر عمیقی دارد. این رد در لحظه پیوند یا چند ساعت بعد از عمل اتفاق میافتد.
- رد حاد:عامل این نوع رد، سلولهای لنفوسیت T هستند. این نوع رد شایعتر است و معمولاً داروهای سرکوبکننده برای جلوگیری از این نوع رد تجویز میشوند. این رد ممکن است یک روز یا چند هفته بعد از عمل اتفاق افتد.
- رد مزمن:این نوع رد بدون هیچ علامت و نشانهای حدود یک سال بعد از پیوند رخ میدهد. عامل این نوع رد ناشناخته است، اما رد حاد پیش بینیکننده قوی رد مزمن است.[20][21]
عوارض دیگر
- اختلال عملکرد قلب: به علت ایسکمی (کار نکردن) طولانی در قبل و حین انجام عمل پیوند
- عفونت: ممکن است از نوع باکتریایی (پنومونی)، ویروسی (سیتومگالوویروس)، قارچی (کاندیدیاز) یا انگلی(PCP)باشد.
- اختلالات لنفوپرولیفراتیو پس از پیوند اندام: لنفوم سلولهای B مرتبط با عفونت مزمن با ویروس ابشتاین - بار
- هیپرلیپیدمی (افزایش چربی خون)، هیپرتانسیون (افزایش فشار خون)، هیپوتانسیون (کاهش فشار خون)
- بیماریهای عروق کرونر
- اختلالات سیستم عصبی مرکزی، تنفسی، گوارشی[22]
داروهای مورد استفاده پس از عمل
جهت پیشگیری از رد پیوند توسط سیستم ایمنی و نیز درمان عوارض دیگر، از دو دسته دارو استفاده میشود:
- داروهای سرکوبکنندهٔ سیستم ایمنی: تاکرولیموس، سیکلوسپورین، آزایتوپرین، پردنیزولون،
- داروهایی که برای پیشگیری از عفونت داده میشود که شامل داروهای ضد باکتری (تریمتوپریم، سولفامتوکسازول)، ضد قارچ (نیستاتین)، ضدویروس (آسیکلوویر) میباشد.[23]
فعالیتهای خود مراقبتی بعد از عمل
پیشگیری از عفونت
- از حضور در مکانهای شلوغ (تظاهرات، مترو، سرویسهای حمل و نقل عمومی و…) تا حد امکان اجتناب کنید و در صورتی که مجبور هستید به مکان شلوغی بروید، حتماً از ماسک استفاده کنید.
- در درازمدت داروهای سرکوبکننده دستگاه ایمنی، باعث افزایش احتمالی وقوع سرطان پوست و سیستم لنفاوی میشوند، بنابراین باید شما از مواجهه با نور آفتاب دوری کنید.[24]
-در صورت داشتن علایم زیر به پزشک مراجعه کنید:
- تب (بالاتر از ۳۸ درجه)، تهوع، استفراغ، اسهال، سردرد، خستگی، درد بدن، خواب آلودگی
- سرفه همراه با خلط سبز یا زرد، هر سرفهای که بیش از یک هفته طول بکشد.
- احساس سوزش هنگام دفع ادرار
- ترشحات واژینال یا کهیر
- زخمی که ترمیم نمیشود یا محل آن گرم شده
- خیز، قرمزی، درد، حساسیت در دست یا پا
- درد یا حساسیت در محل پیوند
- تنگی و کوتاه شدن تنفس
- تجمع آب در بدن یا افزایش ناگهانی وزن
- افزایش ناگهانی ضربان قلب یا فشار خون[25]
فعالیتهای بدنی
- حدود ۳ تا ۶ ماه بعد از عمل جراحی شما میتوانید به فعالیت عادی خود برگردید، البته در این باره باید با پزشک خود مشورت کنید.
- بهترین ورزش برای شما پیادهروی است. قبل از هر ورزشی ابتدا چند دقیقه خود را گرم نموده و سپس به آرامی بر شدت آن بیفزایید
- جهت ترمیم کامل زخمها تا ۸ هفته بعد از عمل از بلند کردن یا هل دادن اجسامی که بیش از ۵ کیلوگرم وزن دارند اجتناب کنید
- دو ماه پس از عمل جراحی و با اجازه پزشک معالج میتوانید فعالیت جنسی خود را دوباره شروع کنید.
- از استعمال دخانیات به شدت پرهیز کنید[26][27]
تغذیه
- از غذاهای با چربی بالا و چربیهای اشباع شده مانند جگر، کره، شیر پرچرب، زردهٔ تخم مرغ، سوسیس، روغنهای جامد، روغن حیوانی (روغن زرد) استفاده نکنید.
- از غذاهای سرخ کرده اجتناب کرده و سعی کنید غذاها را به صورت آبپز و پخته شده، سرو نمایید.
- جهت کاهش تجمع سدیم در بدن، میزان سدیم دریافتی شما از ۳ تا ۴ گرم در طول روز بیشتر نشود.
- میزان مصرف کافئین، چای، شکلات، کاکائو را باید محدود کنید.
- از حجم غذای کم کرده و بر وعدههای غذایی بیفزایید.
- از گوشت سفید (مرغ و ماهی) به جای گوشت قرمز استفاده کنید.[28]
- روزانه مقدار کافی میوه و سبزی تازه و آب مصرف کنید.
- از خوردن گریپ فروت یا آب گریپ فروت اجتناب کنید.[29]
پیگیری بعد از عمل
- بهطور متوسط ما این افراد تا یک ماه در بیمارستان بستری میشوند تا تمام عوارض اولیه آنها کنترل شود. بعد از یک ماه میتوانند وارد جامعه شوند و کارهای روزمره و عادی خود را از سر بگیرند. مسئله مهم این است که اینها باید بهطور مکرر مراجعه کنند زیرا هر علامت غیرطبیعی که در این افراد ایجاد میشود، میتواند بیانگر این باشد که پیوند آنها دچار مشکل شدهاست.
- پس از انجام پیوند باید هر ماه بیوپسی (نمونه گیری) انجام شود تا اگر رد پیوندی در حال رخ دادن است، در همان مراحل اولیه و قبل از بروز علائم، تشخیص داده شده و بیماران درمان شوند؛ ولی به تدریج که از سن پیوند میگذرد، گرفتن بیوپسی با فاصلههای زمانی بیشتر انجام میشود.
- بیماران باید هر ساله به منظور بررسی احتمال تنگی شریانهای کرونر، آنژیوگرافی کرونری یا اولتراسونوگرافی داخل کرونری انجام دهند.[30]
جستارهای وابسته
منابع
- مشارکتکنندگان ویکیپدیا. «heart transplantation». در دانشنامهٔ ویکیپدیای انگلیسی، بازبینیشده در ۲۴ مهر ۱۳۹۲.
- «Heart_transplantation». دریافتشده در ۱۹ اکتبر ۲۰۱۳.
- پیوند موفق اولین 'قلب مرده' در جهان بیبیسی فارسی
- ناتو، عایشه. «عمل جراحی که علم پزشکی را در صدر اخبار جهان نشاند». بیبیسی فارسی. دریافتشده در ۱۳ آذر ۱۳۹۶.
- https://www.iribnews.ir/009SAl
- الفت پور، محمدعلی (1391). به کوشش بنیاد خاتمالاوصیاء. «ایران جزو 10 کشور اول دنیا در زمینهٔ پیوند اعضای بدن». سفیران ثریا. تهران: محمدعلی الفت پور: ۳۰. شابک ۹۷۸-۹۶۴-۰۴-۸۲۱۰-۰. تاریخ وارد شده در
|تاریخ دسترسی=را بررسی کنید (کمک); پارامتر|تاریخ بازیابی=نیاز به وارد کردن|پیوند=دارد (کمک) - «heart transplant program». دریافتشده در ۱۹ اکتبر ۲۰۱۳.
- «hearttransplantation». دریافتشده در ۱۹ اکتبر ۲۰۱۳.
- جراحی در یک صفحه، ترجمهٔ دکتر اعتصامی، رامین، انتشارات تیمورزاده - نشر طبیب، ۱۳۸۹، شابک ۹۷۸۹۶۴۴۲۰۰۶۸۷ از پارامتر ناشناخته
|نوبت چاپ=صرفنظر شد (کمک) - پروفسور بلندی، جان. دکتر شمسا، علی (چاپ دوم 1389). اورولوژی. وزیری. شابک ۹۶۴۵۶۲۷۴۰۰. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - دکتر وجگانی، محمد. غضنفری، هادی. موسوی، سیدرضا (چاپ سوم 1389). ایمونولوژی 4 استاد. کتاب میر. شابک ۹۷۸۹۶۴۴۹۸۰۰۴۶. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - دکتر لباسچی، امیر حسین. دکتر رمضانپور، احمد. دکتر آلوش، مهدی. (١٣٨٥)، جراحی، سماط، شابک ۹۶۴۵۲۷۰۱۶۲
- لطفی مژگان، انتظار، صمد. (۱۳۹۰)، راهنمای جامع پرستاری اتاق عمل، نشر جامعه نگر، شابک ۹۷۸۹۶۴۹۴۸۰۵۰۳ از پارامتر ناشناخته
|نوبت چاپ=صرفنظر شد (کمک) - ساداتی، لیلا. گلچینی، احسان. دکتر زرگری، کاظم. دکتر ناصری، محمدحسن (اول 1391). تکنولوژی جراحی توراکس، قلب و عروق. جامعه نگر. شابک ۹۷۸۶۰۰۱۰۱۱۹۷۹. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - صادقی، رقیه. خلجی علیایی، اشکان (دوم 1389). کتاب جامع ابزارهای جراحی. نور دانش. شابک ۹۷۸۹۶۴۴۱۳۱۰۵۹. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - «heart_transplant». دریافتشده در ۱۹ اکتبر ۲۰۱۳.
- قارداشی، فاطمه. زردشت، رقیه (۱۳۸۹)، اصول کلی تکنولوژی جراحی، نشر سالمی، جامعه نگر، شابک ۹۷۸۹۶۴۸۷۶۰۶۶۸ از پارامتر ناشناخته
|نوبت چاپ=صرفنظر شد (کمک) - دکتر احمدی آملی، هادی. دکتر توکلی، حسن. دکتر سلیمی، جواد. دکتر کشاورز، پیام. دکتر یزدان خواه کناری، عادل. دکتر رحمانی، امیر حسین. دکتر میری، روحالله. دکتر یعقوبی، علی (۱۳۹۰)، اصول جراحی شوارتز 5، آرتین طب، شابک ۹۷۸۹۶۴۸۴۴۳۱۵۸ از پارامتر ناشناخته
|نوبت چاپ=صرفنظر شد (کمک) - ساداتی، لیلا. گلچینی، احسان. اینانلو، حسن. راشدی، منصوره (چاپ اول 1390). تکنولوژی جراحی اورولوژی. اندیشه رفیع. شابک ۹۷۸۶۰۰۱۰۱۱۱۷۷. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - قارداشی، فاطمه. (۱۳۸۹)، مقدمهای بر تکنولوژی جراحی، نشر سالمی، جامعه نگر، شابک ۹۷۸۹۶۴۸۷۶۰۶۸۲ از پارامتر ناشناخته
|نوبت چاپ=صرفنظر شد (کمک) - دکتر شاهسوار، فرهاد. دکتر انتظامی، کبری (1390 چاپ اول). ایمونولوژی پایه برای دانشجویان پیراپزشکی. پیوند مهر و بشری. شابک ۹۷۸۶۰۰۵۱۷۳۲۷۷. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - دکتر نجفی، ایرج. دکتر ارجمند، محسن. دکتر صراطی نوری، آیدن (چاپ دوم 1389). مبانی طب داخلی سیسیل (بیماریهای کلیه). ارجمند و نسل فردا. شابک ۹۷۸۹۶۴۴۹۶۲۷۳۸. تاریخ وارد شده در
|سال=را بررسی کنید (کمک) - مبانی طب داخلی سیسیل، بیماریهای قلب و عروق، ترجمهٔ قارونی، منوچهر. ارجمند، محسن. گودرزی نژاد، حمیدرضا، نشر جامعه نگر، ۱۳۸۹، شابک ۹۷۸۹۶۴۴۹۶۲۷۷۶ از پارامتر ناشناخته
|نوبت چاپ=صرفنظر شد (کمک) - علینیا، شاهرخ (۱۳۸۷)، دستنامهٔ داروهای ژنریک، نشر جامعه نگر، شابک ۹۷۸۹۶۴۲۵۲۴۸۰۸ از پارامتر ناشناخته
|نوبت چاپ=صرفنظر شد (کمک) - «عمل جراحی پیوند قلب». پارامتر
|پیوند=ناموجود یا خالی (کمک); پارامتر|تاریخ بازیابی=نیاز به وارد کردن|پیوند=دارد (کمک) - «پیوند قلب» (PDF). بایگانیشده از اصلی (PDF) در ۳ سپتامبر ۲۰۱۳. دریافتشده در ۱۹ اکتبر ۲۰۱۳.
- «جراحی پیوند قلب و مراقبتهای بالینی». بایگانیشده از اصلی در ۵ دسامبر ۲۰۱۷. دریافتشده در ۱۹ اکتبر ۲۰۱۳.
- «مراقبت عمومی پس از جراحی قلب باز». بایگانیشده از اصلی در ۱۵ سپتامبر ۲۰۱۳. دریافتشده در ۱۹ اکتبر ۲۰۱۳.
- «بعد از جراحی قلب چه باید خورد؟». دریافتشده در ۱۹ اکتبر ۲۰۱۳.
- «رژیم غذایی بعد از عمل پیوند قلب». دریافتشده در ۱۹ اکتبر ۲۰۱۳.
- «پیوند قلب». بایگانیشده از اصلی در ۱۶ اکتبر ۲۰۱۳. دریافتشده در ۱۹ اکتبر ۲۰۱۳.
