آسیب طناب نخاعی
آسیب طناب نخاعی (به انگلیسی: Spinal Cord Injury) یا (SCI)، آسیبی است که موجب تغییرات موقتی یا دائمی در عملکرد طناب نخاعی شود. نشانگان چنین آسیبی ممکن است شامل از دست رفتن عملکرد عضلانی، حسی یا خودمختاری در اجزائی از بدن که زیر ناحیه آسیب دیده اند شود. آسیب، ممکن است در هر سطح از طناب نخاعی صورت گیرد و ممکن است کامل باشد: بدین صورت که تمام عملکردهای حسی و عضلانی در قطعات خاجی پایین تر از بین رود، یا ممکن است این آسیب ناکامل باشد: یعنی هنوز برخی از پیامهای عصبی قادر به سفر کردن از قسمت آسیب دیده، تا قطعات خاجی طناب نخاعی S4-5 می باشند. براساس مکان و شدت آسیب دیدگی، نشانگان متنوعی، از کرختی گرفته تا فلج کامل، شامل بی اختیاری مدفوع و ادرار ممکن است پدیدار شوند. پیآمدهای طولانی مدت چنین آسیبهایی نیز دامنه وسیعی دارند، از بازیابی کامل گرفته تا فلج دائمی چهاراندام (کوادریپلژی یا تتراپلژی) یا پاراپلژی. عوارضش ممکن است شامل آتروفی عضلانی، از دست رفتن کنترل حرکت ارادی، اسپاسم، زخم بستر، عفونتها و مشکلات تنفسی شود.
| آسیب طناب نخاعی | |
|---|---|
.jpg.webp) | |
| MRI از مهرههای شکسته شده و جابجا شدهای که طناب نخاعی را می فشرند. | |
| تخصص | جراحی مغز و اعصاب |
| نوعها | کامل، ناقص[1] |
| تشخیص پزشکی | براساس نشانگان، تصویربرداری پزشکی[1] |
| درمان | محدودیت حرکت نخاعی، تزریق وریدی، وازوپرسورها[1] |
| فراوانی | حدود ۱۲٬۰۰۰ در هر سال (USA)[2] |
در اکثر موارد، آسیب ناشی از ترومای فیزیکی چون تصادف رانندگی، زخم گلوله، سقوط، یا آسیبهای ورزشی است، اما ممکن است ناشی از دلایل غیر-ترومایی چون عفونت، جریان ناکافی خون، و تومورها باشد. کمی بیش از نیمی از آسیبها، بر روی مهرههای گردنی اثر می گذارند، در حالی که ۱۵٪ از این آسیبها در هرکدام از مهره های سینه ای، مهرههای مرزی بین مهرههای سینهای و کمری، یا فقط در مهرههای کمری رخ می دهند.[1] تشخیص اغلب براساس نشانگان و تصویربرداری پزشکیست.[1]
تلاشها برای پیشگیری از SCI شامل اقدامات فردی چون استفاده از تجهیزات ایمنی و اقدامات اجتماعی چون قوانین ایمنی در ورزش، ترافیک و ارتقاء تجهیزات می باشد. درمان با محدود کردن نخاع جهت جلوگیری از حرکت بیشتر آن و حفظ فشار خون کافی شروع می شود.[1] فایده ای در استفاده از کورتیکواستروئیدها یافت نشده.[1] سایر مداخلات براساس موقعیت و گستره جراحت، از استراحت روی تخت تا جراحی متغیر است. در بسیاری از موارد، آسیبهای طناب نخاعی نیازمند درمان فیزیکی و کاری است، بهخصوص اگر با فعالیتهای زندگی روزمره تداخل کند.
در ایالات متحده، سالانه حدود ۱۲٬۰۰۰ نفر از آسیب طناب نخاعی جان سالم بدر می برند.[2] رایج ترین گروهی که تحت تأثیر چنین آسیبهایی قرار می گیرند، بالغین مذکر اند.[2] از اواسط قرن بیستم میلادی، در مراقبت SCI پیشرفتهای بزرگی صورت گرفته است. تحقیقات در مورد درمانهای بالقوه شامل این موارد اند: کاشت سلولهای بنیادی، مواد مهندسی شده برای پشتیبانی از بافت، تحریک نخاعی اپیدورال، و اسکلتهای خارجی روباتی.[3]
طبقهبندی
 |
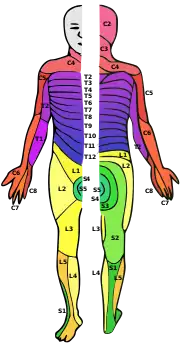 |
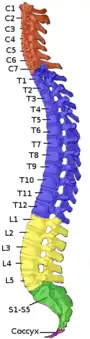
| اثرات آسیب، بستگی به سطح آن در ستون مهرهها دارد (چپ). درماتوم ناحیهای از پوست اس که پیامهای حسی را به عصب نخاعی خاصی ارسال می کند (راست). | |
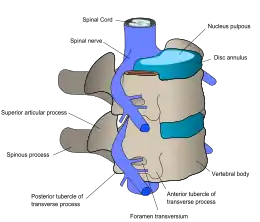 | |
| اعصاب نخاعی از طناب نخاعی بین هر جفت از مهرهها خارج می گردند. | |
آسیب نخاعی ممکن است ترومایی یا غیرترومایی باشد،[4] و می توان آن را براساس علت به سه نوع دسته بندی کرد: نیروهای مکانیکی، سم و ایسکمی (به علت فقدان جریان خون).[5] همچنین ممکن است بتوان آسیب را به جراحات اولیه و ثانویه نیز دسته بندی کرد: مرگ سلولی که بلافاصله در جراحت اصلی رخ می دهد، و آبشار بیوشیمیایی که در پی آن آغاز شده و موجب تخریب بافتی بیشتری می گردد.[6] این مسیرهای آسیب ثانویه شامل آبشار ایسکمیک، التهاب، ورم، خودکشی سلولی و عدم توازن ناقلان عصبی می گردند.[6] ممکن است چنین آسیبهایی، دقایق یا هفتهها بعد از آسیب رخ دهند.[7]
در هر سطح از ستون نخاعی، عصب نخاعی از هر سمت از طناب نخاعی منشعب شده و از بین جفت مهرهها خارج گردیده تا بخشهای خاصی از بدن را عصبدهی کند. ناحیهای از پوست که توسط عصب خاصی، عصبدهی می شود را درماتوم نامیده، و گروهی از عضلا که توسط عصب نخاعی منفردی عصبدهی می گردند را میوتوم نامند. بخشی از طناب نخاعی که آسیب دیده است، متناظر با اعصاب نخاعی سطح آسیب و زیر آن می باشد. آسیبها ممکن است گردنی ۱-۸ (C1-C8)، سینهای ۱-۱۲ (T1-T12)، کمری ۱-۵ (L1-L5)،[8] یا خاجی (S1-S5).[9] باشند. سطح آسیب فرد، به عنوان پایین ترین سطح حسی و عملکردی تعریف می گردد.[10] پاراپلژی هنگامی رخ می دهد که پاها تحت تأثیر آسیب طناب نخاعی قرار گیرند(در آسیبهای سینهای، کمری یا خاجی)، و تتراپلژی هنگامی رخ می دهد ه تمام چهار اندام تحت تأثیر قرار گیرند (آسیب گردنی).[11]
همچنین SCI را می توان براساس درجه اختلال طبقه بندی کرد. استاندارد بینالمللی برای طبقهبندی عصبشناختی آسیب طناب نخاعی (ISNCSCI)، توسط جامعه آسیب طناب نخاعی امریکا (ASIA) منتشر شده و به طور گسترده در مستند کردن اختلالات حسی و حرکتی ناشی از SCI، مورد استفاده واقع می گردد.[12] این طبقه بندی، بر اساس پاسخهای عصبیست، جنان که در هر درماتوم، تستهای لامسه و نوک سنجاقی، و قدرت عضلانی که حرکات کلیدی را در هر دو سمت بدن کنترل می کنند، مورد آزمایش قرار می گیرد.[13] قدرت عضلانی بر مقیاس ۰-۵، و براساس جدول ذیل نمره دهی شده، همچنین لامسه براساس مقیاس ۰-۲ بدین صورت نمرهدهی می شود: ۰ بدون حس، ۱ حس تغییر یافته یا تنزل یافته، و ۲ حس کامل.[14] هر سمت از بدن به طور مستقل نمرهدهی می شود.[14]
| قدرت عضلانی[15] | مقیاس اختلال ASIA جهت طبقهبندی آسیب طناب نخاعی[13][16] | ||
|---|---|---|---|
| درجه | عملکرد عضلانی | درجه | توصیف |
| ۰ | بدون انقباض عضلانی | A | آسیب کامل. هیچ عملکرد حرکتی یا حسی در قطعات خاجی S4 یا S5 حفظ نشده. |
| ۱ | لرزش ماهیچهای | B | نقص حسی. عملکرد حسی زیر سطح آسیب، شامل قطعات خاجی حفظ شده اما حرکتی خیر. |
| ۲ | دامنه کامل حرکتی، با حذف گرانش | C | نقص حرکتی. عملکرد حرکتی زیر سطح آسیب حفظ شده، و بیش از نیمی از عضلات تست شده زیر سطح آسیب، دارای درجه عضلانی کمتر از ۳ می باشند (ستون نمرههای قدرت عضلانی در سمت راست را ببینید). |
| ۳ | دامنه کامل حرکتی، در مقابل گرانش | D | نقص حرکتی. عملکرد حرکتی زیر سطح آسیب حفظ شده، و حداقل نیمی از عضلات اصلی زیر سطح عصبشناختی، درجه عضلانی ۳ یا بیشتر دارند. |
| ۴ | دامنه کامل حرکتی، در مقابل مقاومت | E | طبیعی. بدون نقص حرکتی یا حسی، اما در گذشته نقصهایی وجود داشته |
| ۵ | قدرت طبیعی | ||
آسیبهای کامل و ناقص
| کامل | ناقص | |
|---|---|---|
| تتراپلژی | ۱۸٫۳٪ | ۳۴٫۱٪ |
| پاراپلژی | ۲۳٫۰٪ | ۱۸٫۵٪ |
در آسیب "کامل"، تمام عملکردهای زیر ناحیه آسیب دیده، چه در آن نواحی طناب نخاعی آسیب دیده باشد یا خیر، از دست می روند.[9] آسیب "ناقص" طناب نخاعی، باعث حفظ شدن برخی از عملکردهای حسی یا حرکتی زیر سطح آسیب طناب نخاعی می گردد.[18] برای این که یک آسیب، به عنوان ناقص درجه بندی شود، باید برخی از عملکردهای حسی یا حرکتی نواحی که با S4 تا S5 عصبدهی شده اند، مثل، انقباض ارادی اسفنکتر بیرونی مقعد، حفظ شده باشند.[19] اعصاب این نواحی، به پایین ترین نواحی طناب نخاعی متصل شده، و حس و عملکرد این بخشهای بدن، نشانگر این خواهد بود که طناب نخاعی تنها به صورت جزئی و ناقص آسیب دیده است. آسیب ناقص براساس تعریف شامل پدیده شناخته شدهای چون، سالم ماندن خاجی است: درجاتی از حس در درماتومهای خاجی حفظ می شود، گرچه که حس در دیگر درماتوم های بالاتر (بالاتر از درماتومهای خاجی که زیر سطح ضایعه قرار دارند)، کمی معیوب تر باشند.[20] سالم ماندن خاجی را ناشی از این حقیقت می دانند که فشرده شدن مسیرهای نخاعی خاجی، پس از جراحت، به علت لایهبندی الیاف (فیبرها) درون طناب نخاعی، کمتر محتمل است.[20]
آسیب طناب نخاعی بدون ناهنجاری رادیوگرافی
آسیب طناب نخاعی بدون ناهنجاری رادیوگرافی، هنگامی بهوجود می آید که SCI حضور داشته، اما هیچ شواهدی از آسیب ستون نخاعی روی پرتونگارها موجود نباشد.[21] آسیب ستون نخاعی، ترومایی است که موجب شکستگی استخوان یا ناپایداری رباطهای ستون مهرهها گردد؛ این رویداد ممکن است همزمان با آسیب طناب نخاعی رخ داده، یا خود موجب آسیب طناب نخاعی گردد، اما هر آسیب ممکن است بدون دیگری رخ دهد.[22] ناهنجاریها ممکن است روی MRI، خود را نشان دهند، اما این اصطلاح قبل از رایج شدن استفاده از MRI ابداع شد.[23]
نشانگان طناب مرکزی
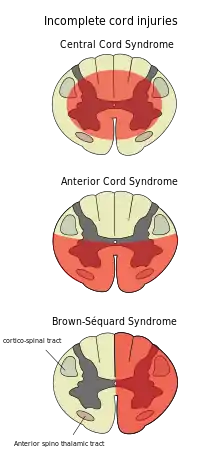
نشانگان طناب مرکزی، تقریباً همیشه ناشی از آسیب به طناب نخاعی گردنی بوده، و مشخصه آن ضعف در دستها با سالم ماندن نسبی پاها و حس خاجی در نواحی عصبدهی شده توسط قطعات خاجی می باشد.[24] در این نشانگان، حس درد، دما، نور، لامسه و فشار، زیر سطح آسیب دیدگی وجود دارد.[25] همچنین، نوارهای نخاعی که به دستها عصبدهی می کنند، به علت موقعیت مرکزیشان در طناب نخاعی، بیشتر تحت تأثیر قرار می گیرند، در حالی که الیاف قشری-نخاعی که به مقصد پاها می روند، به علت موقعیت بیرونی تری که دارند، سالم می مانند.[25] رایج ترین نشانگان SCI ناقص، یعنی نشانگان طناب نخاعی مرکزی، اغلب از گسترش شدید (هایپر اکستنشن) گردن در افراد مسن با تنگی نخاعی نتیجه می گردد. در افراد جوان، اغلب از خمیدگی گردن ناشی می شود.[26] رایج ترین دلایل آن می تواند سانحه ناشی از تصادفات رانندگی یا سقوط باشند؛ با این حال، ممکن است دلایل محتمل دیگری چون تنگی مجرای نخاعی و اثرات دیسک بین مهرهای و تومور نیز وجود داشته باشند.[27]
نشانگان طناب قدامی
نشانگان طناب قدامی، ناشی از آسیب به بخش جلویی طناب نخاعی یا کاهش خونرسانی از سرخرگ نخاعی قدامی، ممکن است ناشی از شکستگیها یا جابجایی مهرهها یا دیسکهای فتق دار باشد.[25] عملکرد حرکتی، حس درد و دما در زیر سطح آسیب دیدگی از دست می روند، در حالی که احساس لمس و حس عمقی (حس موقعیت فضایی) دست نخورده باقی می مانند.[28][26] این تفاوتها، به عل موقعیتهای نسبی نوارهای نخاعی مسئول برای هر نوع از این عملکردهاست.[25]
نشانگان براون-سکوارد
نشانگان براون-سکوارد هنگامی رخ می دهد که طناب نخاعی در یک سمت بیش از سمت دیگر آسیب دیده باشد.[29] برش دقیق طناب نخاعی از وسط، امری نادر است (یعنی آسیب دقیقاً یک سمتی)، اما ضایعات جزئی به علت زخمهای عمقی (چون جراحات ناشی از شلیک گلوله یا چاقو) رایج اند.[30] بدن، در همان سمت جراحت، عملکرد حرکتی، و احساسات ارتعاشی و لامسه را از دست می دهد.[29] در سمت مخالف جراحت، احساسات درد و دما از دس می روند.[27][29]
نشانگان طناب خلفی
نشانگان طناب خلفی، که در آن تنها ستونهای پشتی تحت تأثیر قرار می گیرند، اغلب به عنوان مواردی از میلوپاتی مزمن در نظر گرفته می شوند، اما ممکن است همراه با انفارکشن سرخرگ طناب خلفی نیز رخ دهد.[31] این نشانگان نادر، موجب ازدست رفتن حس عمقی و حس ارتعاشی زیر سطح آسیب شده[26] در حالی که عملکرد حرکتی و حس درد، دما و لامسه دست نخورده باقی بمانند.[32] اغلب آسیبهای طناب خلفی، از بیماریها یا نقص ویتامینی ناشی می شوند تا این که ناشی از تروما باشند.[33] تابس دورسالیس، به علت جراحت در بخش خلفی طناب نخاعی می باشد، که از سیفلیس ناشی شده و منجر به از دست رفتن حس لامسه و حس عمقی می شود.[34]
نشانگان مخروط نخاعی و دم اسبی
نشانگان مخروط نخاعی، آسیب به انتهای طناب نخاعی است که مکان آن مربوط به مهره های T12-L2 در بزرگسالان می باشد.[29] این ناحیه، شامل قطعات نخاعی S4-S5 است، که مسئول مدفوع، ادرار، و برخی عملکردهای جنسی است، لذا می تواند در این امور اختلال ایجاد کند.[29] به علاوه، حس و انعکاس آشیلها نیز ممکن است مختل شوند.[29] دلایل این نشانگان شامل تومورها، ترومای فیزیکی و ایسکمی می شود.[35]
نشانگان دم اسبی (CES)، ناشی از ضایعه زیر سطحی است که در آن نخاع به رشتههای دم اسبی،[33] در سطوح L2-S5، زیر نخاعی تقسیم می شود.[36] ازینرو این نشانگان، یک نشانگان واقعی طناب نخاعی نیست، چرا که در آن ریشههای عصبی آسیب می بینند، نه خود طناب نخاعی؛ با این حال، در این نشانگان آسیب دیدن چندین عصب به طور همزمان، به علت مجاورتشان، امری رایج است.[35] خود CES به تنهایی، یا همراه با نشانگان مخروط نخاعی ممکن است رخ دهد.[36] ممکن است این نشانگان موجب درد پایین کمر، ضعف یا فلج در اندام تحتانی، از دست رفتن حس، اختلالات دفع و ادرار و ازدست رفتن انعکاسها گردد.[36] برعکس نشانگان مخروط نخاعی، نشانگان دم اسبی اغلب تنها در یک سمت بدن رخ می دهند.[35] علت آن اغلب فشردگی است، مثل دیسک بین مهره ای گسیخته شده یا تومور.[35] از آنجا که اعصاب آسیب دیده در نشانگان دم اسبی، عملاً جز اعصاب محیطی اند، چرا که از طناب نخاعی منشعب شده اند، بازیابی عملکرد پیشآگهی بهتری دارد: دستگاه عصبی پیرامونی ظرفیت بیشتری برای درمان، نسبت به دستگاه عصبی مرکزی دارا می باشد.[36]
علامات و نشانهها
| سطح | عملکرد حرکتی |
|---|---|
| C1–C6 | فلکسورهای گردن |
| C1–T1 | اکستنسورهای گردن |
| C3, C4, C5 | تأمین دیافراگم (عمدتاً C4) |
| C5, C6 | حرکت شانه، بالا بردن بازو (دلتوئید)؛ فلکس بازو (دوسر بازو) |
| C6 | چرخش خارجی دست (سوپینیت) |
| C6, C7 | اکستند آرنج و مچ (سهسر بازو و مچ سوپینیت)؛ پورینیت مچ |
| C7, T1 | فلکس مچ؛ ماهیچههای کوچک دست را تأمین می کنند دست |
| T1–T6 | ماهیچههای میاندندهای و نیمتنه بالای دور کمر |
| T7–L1 | ماهیچههای شکمی |
| L1–L4 | فلکس ران |
| L2, L3, L4 | اداکت ران؛ اکستند پا از زانو (ماهیچه چهارسر ران) |
| L4, L5, S1 | ابداکت ران؛ فلکس پا از زانو (ماهیچههای همسترینگ)؛ فلکس پشتی پیشپا (درشتنی قدامی)؛ اکستند انگشتان پا |
| L5, S1, S2 | اکستند پا از مفصل ران (سرینی بزرگ)؛ فلکس پلانتار کف پا و فلکس انگشت پا. |
علامات (که توسط یک متخصص بالینی مشاهده شده) و نشانهها (تجربه شده توسط بیمار)، بسته به مکان و گستره آسیب نخاعی دارد. ناحیهای از پوست که از طریق بخش خاصی از نخاع عصبدهی می شود را درماتوم نامیده، و آسیب به آن بخش از نخاع، موجب ایجاد درد، کرختی یا از دست رفتن حس در نواحی مرتبط خواهد شد. خوابرفتگی، حس سوزنسوزنی شدن یا حس سوختگی در نواحی تحت تأثیر پوست، یکی دیگر از چنین نشانگانیست.[37] شخصی که سطح هوشیاری پایینی دارد، ممکن است در مقابل تحریک دردناک در بالای نقطه خاصی پاسخ دهد، اما نه در پایین آن.[38] گروهی از عضلاتی که از طریق بخش خاصی از نخاع عصبدهی شده اند را میوتوم نامیده، و آسیب به آن بخش از طناب نخاعی می تواند موجب بروز مشکلات حرکتی مرتبط با آن ماهیچهها شود. عضلاتی که ممکن است به صورت غیر قابل کنترل دچار انقباض گردند (اسپاسیتی)، ضعیف شده، یا به طور کامل فلج می شود. شوک نخاعی، از دست رفتن فعالیت عصبی شامل انعکاسهای زیر سطح آسیبدیده، به مدت کوتاهی پس از آسیبدیدگی رخ داده و اغلب طی یک روز برطرف می شود.[39] پریاپیسم، نعوظ آلت مردانه، ممکن است نشانهای از آسیب طناب نخاعی حاد باشد.[40]
این که کدام یک از بخشهای بدن، تحت تأثیر از دست رفتن عملکرد قرار خواهند گرفت، به سطح آسیب دیدگی بستگی دارد. برخی از نشانهها، بدکاری دفعی و ادراری، ممکن است در هر سطحی رخ دهند. مثانه نوروژنیک، مربوط به توانایی هایی شامل قدرت تخلیه مثانه بوده و نشانگان رایجی از آسیب طناب نخاعیست. این نشانگان می تواند منجر به افزایش فشار مثانه ای شده و به کلیه ها آسیب بزند.[41]
کمری-خاجی
اثرات جراحات در نواحی کمری یا خاجی طناب نخاعی یا بالاتر (پشتی تحتانی و لگن خاصره) شامل کاهش کنترل پاها و مفاصل ران، دستگاه ادراری-تناسلی، و مقعد است. افرادی که پایین سطح L2 دچار آسیب دیدگی شده اند هنوز قادرند از فلکسور مفصل ران و اکستنسور ماهیچههای زانوی استفاده کنند.[42] عملکردهای رودهای و مثانهای توسط ناحیه خاجی کنترل می شود. همچنین تجربه بدکاری جنسی پس از سانحه امری رایج بوده، به علاوه این که بدکاری روده و مثانه شامل بی اختیاری مدفوع و ادرار نیز می باشد.[9]
سینهای
ضایعات سینهای، علاوه بر مشکلاتی که در جراحات سطوح پایین تر یافت می گردند، می تواند بر روی عضلات تنه نیز اثرگذار باشند. آسیبهای سطح T1 تا T8 منجر به ناتوانی در کنترل عضلات شکمی می شود. پایداری تنه نیز ممکن است تحت تأثیر قرار گیرد؛ که در آسیبهای سطوح بالاتر این امر شدت می گیرد.[43] هرچه سطح آسیب پایین تر باشد، اثراتش با گستردگی کمتری همراه است. آسیبهای T9 تا T12 منجر به از دست رفتن کنترل تنه و عضلات شکمی می شود. آسیبهای نخاع سینهای منجر به پاراپلژی شده، اما عملکرد دستها، بازوان و گردن تحت تأثیر قرار نمی گیرند.[44]
یکی از شرایطی که اغلب در جراحات بالای T6 رخ می دهد، بدانعکاسی خودمختار (AD) (Autonomic Dysreflexia) است، که در آن فشار خون به سطوح خطرناکی افزایش یافته که برای ایجاد سکته مغزی بالقوه کشنده کفایت می کند.[45][46] این امر ناشی از واکنش افراطی دستگاه به محرک هایی چون درد زیر سطح جراحت بوده، چرا که پیامهای بازدارنده از مغز قادر به گذر از جراحت جهت تعدیل پاسخ تحریکی دستگاه عصبی سمپاتیک نیستند.[47] علامات و نشانههای AD شامل تشویش، سردرد، تهوع، وزوز گوش، دید تار، سرخ شدن پوست و گرفتگی بینی می باشد.[47] این اتفاق ممکن است به فاصله کوتاهی پس از جراحت، یا حتی سال ها بعد رخ دهد.[47]
عملکردهای خودمختار دیگری نیز ممکن است مختل گردند. به عنوان مثال، مشکلات تنظیم دمای بدن اغلب در ضایعات T8 یا بالاتر آن رخ می دهند.[48] یکی دیگر از عوارض جدی که ممکن است از جراحات بالای T6 ناشی شوند، شوک نوروژنیک است، که از تداخل در خروجی دستگاه عصبی سمپاتیک، که مسئول حفظ تونوس ماهیچهای در عروق خونیست، ناشی می شود.[47][46] عروق، بدون ورودی سمپاتیک، شل و منبسط می شوند.[47][46] نمود شوک نوروژنیک با فشار خونی که به میزان خطرناکی پایین آمده، کندتپشی، و جمع شدن خون در اندامها است، که موجب عدم کفایت گردش خون به طناب نخاعی شده و آسیب بالقوه بیشتری را به آن وارد می کند.[49]
گردنی
جراحات طناب نخاعی در سطح گردنی، منجر به فلج جزئی یا فلج چهاراندام (تتراپلژی) (یا نام دیگرش: کوادریپلژی) می شود.[24] براساس موقعیت خاص و شدت تروما، ممکن است عملکرد محدود شده ای حفظ گردد. نشانههای جراحات گردنی شامل تپش کند قلب، فشار خون پایین، مشکلات تنظیم دمای بدن، عملکرد بد تنفسی می باشد.[50] اگر جراحت گردنی به میزان کافی بالا باشد تا عضلات درگیر در تنفس را مختلف کند، شخص ممکن است قادر به تنفس بدون نیاز به لوله تراشه و تهویه مکانیکی نباشد.[9]
| سطح | عملکرد حرکتی | عملکرد تنفسی |
|---|---|---|
| C1–C4 | فلج کامل اندامها | قادر به تنفس بدون تهویه مکانیکی نیست |
| C5 | فلج مچها، دستها و سهسر بازو | مشکل در سرفه کردن، ممکن است نیاز به پاکسازی ترشحات داشته باشد. |
| C6 | فلج فلکسورهای مچ، سهسر بازو و دستها | |
| C7–C8 | ضعف برخی ماهیچههای دست، مشکل در گرفتن و رها کردن |
عوارض
عوارض آسیبهای طناب نخاعی شامل ادم ریه، نارسایی تنفسی، شوک نوروژنیک و فلج کامل در ناحیه زیر آسیب دیدگی میباشد.
استفاده نادرست عضلانی ممکن است در دراز مدت، اثرات اضافه تری شامل آتروفی عضلانی را ایجاد کند. عدم تحرک ممکن است منجر به زخم بستر، بهخصوص در نواحی استخوانی گشته، که نیازمند اقدامات احتیاطی چون نرمتر کردن بستر و هر دو ساعت چرخش درون بستر جهت تخفیف فشار میباشد.[52] در دراز مدت، افرادی که از ویلچر استفاده میکنند، باید به صورت دوره ای جابجا شده تا فشار تخفیف یابد.[53] یکی از عوارض دیگر درد، شامل درد نوسیسپتیو (نشاندهنده آسیب بافتی بالقوه یا واقعیست) و درد نوروپاتی است، اینگونه عوارض هنگامی روی میدهند که اعصاب در غیاب محرکهای دردزا، تحت تأثیر انتقال پیامهای خطادار درد، قرار گیرند.[54] اسپاستیسیته، سفت کردن غیرقابل کنتر عضلات زیر سطح آسیبدیدگی است که در ۷۸–۶۵٪ از SCI مزمن رخ میدهد.[55] این رویداد ناشی از نقصان ورودی از مغز است که پاسخهای عضلانی رفلکسهای کششی را فرومینشاند.[56] این اسپاستیسیتهها با دارو و درمان فیزیکی قابل درمانند.[56] اسپاستیسیته، ریسک کنتراکچر (کوتاه شدن عضلات، زردپیها یا رباطها که ناشی از استفاده نشدن یکی از اندامهاست) را افزایش میدهد؛ میتوان از این مشکل با حرکات متعدد روزانهٔ اندام در محدوده کامل حرکتی اش، پیشگیری کرد.[57] یکی دیگر از مشکلات ناشی از عدم تحرک، از دست رفتن چگالی استخوان و تغییرات بافت استخوانیست.[58][59] از دست رفتن چگالی استخوان (کانیزدایی استخوان) را ناشی از نقصان ورودی از سوی عضلات فلج یا ضعیف شده میدانند که میتواند منجر به افزایش ریسک شکستگیها گردد.[60] برعکس، پدیده استخوانسازی نابجا (heterotopic ossification)، که رشد بیش از حد بافت استخوانی در نواحی بافت نرم است، به خوبی شناخته نشده.[61] این پدیده در سطح زیر آسیب دیدگی رخ داده، احتمالاً ناشی از التهاب بوده و در ۲۷٪ از افراد به مرحله ای میرسد که از نظر بالینی قابل توجه میشود.[61]
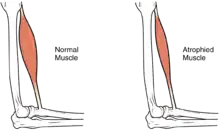
افراد مبتلا به SCI، در معرض ریسک بالای مشکلات تنفسی و قلبی-عروقی اند، لذا خدمه بیمارستان باید مراقب باشند تا از شدت یافتن چنین مشکلاتی اجتناب کنند.[62] مشکلات تنفسی (بهخصوص ذات الریه) جزو دلایل اصلی مرگ افراد دچار به SCI است، که بدنبال آن اغلب عفونتهایی ناشی از فشار، عفونتهای مجاری ادراری و عفونتهای تنفسی رخ میدهند.[63] ذات الریه ممکن است همراه با تنگی نفس، تب، و اضطراب باشد.[64]
یکی دیگر از تهدیدات تنفسی، ترومبوز سیاهرگی عمقی (DVT) است که طی آن درون اندامهای بی تحرک، لخته خونی تشکیل میگردد؛ این لختهها ممکن است شکسته شده و تشکیل آمبولی ریوی داده و بدین شکل در ریه سکنا گزیده و موجب انسداد خون رسانی به آن گردند.[65] در SCI، بهخصوص ۱۰ روز اول آسیب دیدگی، ریسک بالای DVT وجود دارد که در بیش از ۱۳٪ درصد از موارد حاد رخ میدهد.[66] اقدامات پیشگیرانه شامل ضدانعقادگران، لوله فشار، و حرکت دادن اندامهای بیمار است.[66] علامات و نشانههای رایج DVT و آمبولی ریوی ممکن است در SCI به دلیل اثراتی چون تغییر ادراک درد و عملکرد دستگاه عصبی، پوشیده شوند.[66]
عفونت مجاری ادراری (UTI) یکی دیگر از ریسکهاییست که ممکن است نشانههای رایج (درد، ضرورت، و فراوانی) را از خود بروز ندهد؛ در عوض آن، امکان دارد که همراه با وخامت اسپاستیسیته (حالت انقباضی) باشد.[64] احتمالاً ریسک UTI جزو رایجترین عوارض بلند مدت بوده که با استفاده از کاتتر ادراری تعبیه شده، تشدید میشود.[52] ممکن است کاتترگذاری ضروری باشد، چرا که SCI در توانایی مثانه در تخلیه هنگامی که بسیار پر شده باشد، اخلال ایجاد کرده و ممکن است منجر به راه اندازی بد رفلاکسی یا آسیب دائمی مثانه گردد.[52] استفاده از کاتترگذاری نوبتی جهت تخلیه ادرار در فواصل منظم طی روز، مرگ و میر به علت نارسایی کلیوی ناشی از UTI را در کشورهای پیشرفته کاهش داده، اما هنوز در کشورهای در حال توسعه جزو مشکلات اساسی بهشمار میرود.[60]
تخمین زده میشود که ۲۴–۴۵٪ از مردم دچار SCI، از اختلالات افسردگی رنج برده و نرخ خودکشی بینشان ۶ برابر بقیه جمعیت است.[67] ریسک خودکشی در پنج سال اول پس از آسیب بدتر است.[68] در افراد جوانی که دچار SCI اند، خودکشی جزو دلایل اصلی مرگ و میر است.[69] افسردگی همراه با افزایش ریسک عوارض دیگری چون UTI و زخم بستر بوده و هنگامی که مراقبت از خود نادیده انگاشته شود، بروز بیشتری مییابند.[69]
علل

آسیبهای طناب نخاعی اغلب ناشی از ترومای فیزیکی اند.[70] نیروهای درگیر در ایجاد آن شامل این مواردند: فراخمیدگی (هایپرفلکسیون) (حرکت رو به جلوی سر)؛ فرابازشدن (هایپراکستانسیون) (حرکت به عقب)؛ تنش جانبی (حرکت جانبی)؛ دوران (پیچش سر)؛ فشردگی (نیرو در طول محور نخاعی از سر به سمت پایین یا از لگن به سمت بالا)؛ یا از هم باز کردن مهرهها.[71] SCI ترومایی میتواند منجر به خونمردگی، آسیبدیدگی کششی یا فشردگی شود.[4] ریسک عمده انواع مختلف شکست مهرهای وجود دارد.[72] همیپارزی عمدتاً ناشی از ناهنجاریهای مادرزادی بدون نشانه و از پیش موجود است، نه از تروماهای کوچکتر.[73]
در آمریکا، تصادفات رانندگی جزو رایجترین عوامل ایجاد SCIهاست؛ دومین عامل سقوط، سپس زخمهای گلوله و عامل بعدی آسیبهای ورزشی میباشد.[74] در برخی از کشورها، سقوط رایج ر است، حتی از تصادفاً رانندگی که عامل پیشرو در SCI است نیز سبقت میگیرد.[75] نرخ SCI ناشی از خشونت، وابستگی زیادی به مکان و زمان آن دارد.[75] از تمامی SCIهای ناشی از ورزش، شیرجه در آبهای کم عمق، رایجترین عامل است؛ آسیبهای ناشی از ورزشهای زمستانی و ورزشهای آبی نیز بیشتر شده در حالی که آسیبهای ناشی از فوتبال و ترامپولین کاهش داشتهاند.[76] دار زدن به قصد خودکشی ممکن است منجر به آسیب نخاع گردنی شود.[77] درگیریهای نظامی یکی از دلایل دیگر است که هنگام وقوع موجب بالا رفتن نرخ SCI میگردد.[78] یکی دیگر از عوامل بالقوه SCI، آسیب درمانزاد است که ناشی از فرایندهای پزشکی است که به طرز نامناسبی صورت پذیرد، همچون تزریق به ستون فقرات.[79]
همچنین SCI ممکن است ناشی از عوامل غیرترومایی باشد. ضایعات غیرترومایی عامل ۳۰ تا ۸۰٪ از تمام SCI هاست؛[80] این درصد بسته به موقعیت آسیب دیدگی داشته و تحت تأثیر تلاشها جهت اجتناب از آسیب دیدگی قرار دارد.[81] درصد SCI ناشی از زوال و تومورها در کشورهای توسعه یافته بیش از همین درصد در کشورهای در حال توسعه است.[82] در کشورهای توسعه یافته، رایجترین عامل SCI غیرترومایی، بیماریهای زوال (پیش رونده) و در رتبه بعدی تومور است؛ در حالی که در بسیاری از کشورهای درحال توسعه، عامل پیشرو SCI غیرترومایی عفونتهایی چون HIV و بیماری سل است.[83] ممکن است SCI در بیماری دیسک بین مهرهای و بیماری عروق طناب نخاعی نیز بروز کند.[84] بروز خونریزی خود به خودی درون یا برون غشاهای محافظتی که بین نخاع و دیسکهای بین مهرهای مرز ایجاد میکنند، میتواند ایجاد فتق کند.[11] بدعملکردی عروق خونی، همچون بدشکلی شریانی-وریدی، یا سکنا کردن لخته در عروق و قطع تغذیه خون به نخاع، میتوانند منجر به آسیب گردند.[85] هنگامی که فشار خون سیستمی افت کند، ممکن است جریان خون به طناب نخاعی کاهش یافته که این امر عامل بالقوه ای در از دست دادن حس و حرکات ارادی در نواحی تغذیه شده از سطح تحت تأثیر قرار گرفتهٔ طناب نخاعی خواهد بود.[86] شرایط مادرزادی و تومورهایی که به نخاع فشار وارد میکنند نیز همچون اسپوندیلوز مهرهای و ایسکمی قادرند SCI ایجاد کنند.[4] بیماری MS میتواند به نخاع آسیب وارد کند، همچنین عفونتها و التهاباتی چون این موارد: سل، زونا یا تبخال، مننژیت، میلیت و سیفلیس.[11]
پیشگیری
پیشگیری از SCI مرتبط با خودروها با اقداماتی شامل تلاشهای فردی و اجتماعی جهت کاهش رانندگی تحت تأثیر داروها یا الکل، حواسپرتی هنگام رانندگی، و رانندگی در حالت خوابآلودگی میباشد.[87] سایر تلاشها شامل ایمنی جاده (مثل علامات خطر و افزایش نوردهی) و ایمنی خودرو (همچون مراقبتهای معمول و ترمزهای ضد قفل، حفاظ سر، کیسههای هوا، کمربندهای ایمنی و صندلیهای ایمنی مخصوص کودکان) است که هردو از حوادث پیشگیری کرده و آسیب تصادفات را تقلیل میدهند.[87] میتوان با تغییراتی در محیط از سقوط پیشگیری کرد: همچون استفاده از مواد غیرلغزنده و میلههای دستگیره در وان حمام و دوشها، نرده پله، دروازههای کودکان و ایمنی برای پنجرهها.[88] با استفاده از روشهای مختلف میتوان از آسیبهای مرتبط با سلاح نیز پیشگیری کرد: آموزش حل منازعه، کمپینهای آموزش ایمنی سلاح و تغییراتی در فناوری سلاحها (همچون قفلهای ماشه) جهت ارتقاء ایمنیشان.[88] جهت پیشگیری از آسیبهای ورزشی میتوان تغییراتی در قوانین ورزشی و تجهیزات جهت افزایش ایمنی داده، و کمپینهای آموزشی جهت کاهش شیرجه در آب با عمق نامشخص یا تکل سر-اول (Head-first tackling) در فوتبال آمریکای شمالی برگزار نمود.[89]
ارجاعات
- ATLS – Advanced Trauma Life Support – Student Course Manual (10th ed.). American College of Surgeons. 2018. pp. 129–144. ISBN 9780996826235.
- "Spinal Cord Injury Facts and Figures at a Glance" (PDF). 2012. Retrieved 16 May 2018.
- Krucoff MO, Miller JP, Saxena T, Bellamkonda R, Rahimpour S, Harward SC, Lad SP, Turner DA (January 2019). "Toward Functional Restoration of the Central Nervous System: A Review of Translational Neuroscience Principles". Neurosurgery. 84 (1): 30–40. doi:10.1093/neuros/nyy128. PMC 6292792. PMID 29800461.
- Sabapathy V, Tharion G, Kumar S (2015). "Cell Therapy Augments Functional Recovery Subsequent to Spinal Cord Injury under Experimental Conditions". Stem Cells International. 2015: 1–12. doi:10.1155/2015/132172. PMC 4512598. PMID 26240569.
- Newman, Fleisher & Fink 2008, p. ۳۴۸.
- Newman, Fleisher & Fink 2008, p. ۳۳۵.
- Yu WY, He DW (September 2015). "Current trends in spinal cord injury repair" (PDF). European Review for Medical and Pharmacological Sciences. 19 (18): 3340–4. PMID 26439026. Archived from the original (PDF) on 2015-12-08.
- Cifu & Lew 2013, p. ۱۹۷.
- Office of Communications and Public Liaison, National Institute of Neurological Disorders and Stroke, ed. (2013). Spinal Cord Injury: Hope Through Research. National Institutes of Health. Archived from the original on 2015-11-19.
- Miller & Marini 2012, p. ۱۳۸.
- Field-Fote 2009, p. ۵.
- Marino RJ, Barros T, Biering-Sorensen F, Burns SP, Donovan WH, Graves DE, Haak M, Hudson LM, Priebe MM (2003). "International standards for neurological classification of spinal cord injury". The Journal of Spinal Cord Medicine. 26 Suppl 1: S50–6. doi:10.1080/10790268.2003.11754575. PMID 16296564.
- "Standard Neurological Classification of Spinal Cord Injury" (PDF). American Spinal Injury Association & ISCOS. Archived from the original (PDF) on June 18, 2011. Retrieved 5 November 2015.
- Weiss 2010, p. ۳۰۷.
- Harvey 2008, p. ۷.
- Teufack, Harrop & Ashwini 2012, p. ۶۷.
- Field-Fote, pp. ۷–۸.
- Ho CH, Wuermser LA, Priebe MM, Chiodo AE, Scelza WM, Kirshblum SC (March 2007). "Spinal cord injury medicine. 1. Epidemiology and classification". Archives of Physical Medicine and Rehabilitation. 88 (3 Suppl 1): S49–54. doi:10.1016/j.apmr.2006.12.001. PMID 17321849.
- Sabharwal 2014, p. 840.
- Lafuente DJ, Andrew J, Joy A (June 1985). "Sacral sparing with cauda equina compression from central lumbar intervertebral disc prolapse". Journal of Neurology, Neurosurgery, and Psychiatry. 48 (6): 579–81. doi:10.1136/jnnp.48.6.579. PMC 1028376. PMID 4009195.
- Peitzman, Fabian & Rhodes 2012, p. 288.
- Peitzman, Fabian & Rhodes 2012, pp. 288–89.
- Peitzman, Fabian & Rhodes 2012, p. 289.
- Sabharwal 2014, p. 839.
- Snell 2010, p. 170.
- Namdari, Pill & Mehta 2014, p. 297.
- Marx, Walls & Hockberger 2013, p. 1420.
- Field-Fote 2009, p. 9.
- Field-Fote 2009, p. 10.
- Snell 2010, p. 171.
- Roos 2012, pp. 249–50.
- Ilyas & Rehman 2013, p. 389.
- Peitzman, Fabian & Rhodes 2012, p. 294.
- Snell 2010, p. 167.
- Marx, Walls & Hockberger 2013, p. 1422.
- Field-Fote 2009, p. 11.
- Augustine 2011, p. ۱۹۹.
- Sabharwal 2013, p. ۳۹.
- Snell 2010, p. ۱۶۹.
- Augustine 2011, p. ۲۰۰.
- Schurch, Brigitte; Tawadros, Cécile; Carda, Stefano (2015), "Dysfunction of lower urinary tract in patients with spinal cord injury", Handbook of Clinical Neurology, Elsevier, 130: 247–267, doi:10.1016/b978-0-444-63247-0.00014-6, ISBN 9780444632470, PMID 26003248
- Weiss 2010, p. ۳۱۳.
- Weiss 2010, pp. 311, 313.
- Weiss 2010, p. 311.
- Cifu & Lew 2013, p. 197.
- Dimitriadis F, Karakitsios K, Tsounapi P, Tsambalas S, Loutradis D, Kanakas N, Watanabe NT, Saito M, Miyagawa I, Sofikitis N (June 2010). "Erectile function and male reproduction in men with spinal cord injury: a review". Andrologia. 42 (3): 139–65. doi:10.1111/j.1439-0272.2009.00969.x. PMID 20500744.
- Newman, Fleisher & Fink 2008, p. 348.
- Weiss 2010, p. 313.
- Holtz & Levi 2010, p. 63.
- Sabharwal 2013, pp. 53–54.
- Sabharwal 2014, p. 843.
- Holtz & Levi 2010, p. ۷۰.
- Weiss 2010, p. ۳۱۴–۱۵.
- Field-Fote 2009, p. ۱۷.
- Hess MJ, Hough S (July 2012). "Impact of spinal cord injury on sexuality: broad-based clinical practice intervention and practical application". The Journal of Spinal Cord Medicine. 35 (4): 211–8. doi:10.1179/2045772312Y.0000000025. PMC 3425877. PMID 22925747.
- Selzer, M.E. (January 2010). Spinal Cord Injury. ReadHowYouWant.com. pp. 23–24. ISBN 978-1-4587-6331-0. Archived from the original on 2014-07-07.
- Weiss 2010, p. ۳۱۵.
- Frontera, Silver & Rizzo 2014, p. 407.
- Qin W, Bauman WA, Cardozo C (November 2010). "Bone and muscle loss after spinal cord injury: organ interactions". Annals of the New York Academy of Sciences. 1211 (1): 66–84. Bibcode:2010NYASA1211...66Q. doi:10.1111/j.1749-6632.2010.05806.x. PMID 21062296.
- Field-Fote 2009, p. ۱۶.
- Field-Fote 2009, p. ۱۵.
- Fehlings MG, Cadotte DW, Fehlings LN (August 2011). "A series of systematic reviews on the treatment of acute spinal cord injury: a foundation for best medical practice". Journal of Neurotrauma. 28 (8): 1329–33. doi:10.1089/neu.2011.1955. PMC 3143392. PMID 21651382.
- Sabharwal 2013, p. ۲۶.
- Sabharwal 2014, p. ۸۳۹.
- Field-Fote 2009, p. ۱۳.
- Holtz & Levi 2010, p. ۶۹.
- Burns SM, Mahalik JR, Hough S, Greenwell AN (2008). "Adjustment to changes in sexual functioning following spinal cord injury: The contribution of men's adherence to scripts for sexual potency". Sexuality and Disability. 26 (4): 197–205. doi:10.1007/s11195-008-9091-y. ISSN 0146-1044.
- Sabharwal 2013, p. ۲۷.
- Pollard C, Kennedy P (September 2007). "A longitudinal analysis of emotional impact, coping strategies and post-traumatic psychological growth following spinal cord injury: a 10-year review". British Journal of Health Psychology. 12 (Pt 3): 347–62. doi:10.1348/135910707X197046. PMID 17640451.
- Peitzman, Fabian & Rhodes 2012, p. ۲۸۸.
- Augustine 2011, p. ۱۹۸.
- Clark West, Stefan Roosendaal, Joost Bot and Frank Smithuis. "Spine injury – TLICS Classification". Radiology Assistant. Archived from the original on 2017-10-27. Retrieved 2017-10-26.
- Kuchner EF, Anand AK, Kaufman BM (April 1985). "Cervical diastematomyelia: a case report with operative management". Neurosurgery. 16 (4): 538–42. doi:10.1097/00006123-198504000-00016. PMID 3990933.
- Sabharwal 2013, pp. ۲۴–۲۵.
- Holtz & Levi 2010, p. ۱۰.
- Sabharwal 2013, p. ۳۴.
- Brown et al. 2008, p. ۱۱۳۲.
- Kabu S, Gao Y, Kwon BK, Labhasetwar V (December 2015). "Drug delivery, cell-based therapies, and tissue engineering approaches for spinal cord injury". Journal of Controlled Release. 219: 141–154. doi:10.1016/j.jconrel.2015.08.060. PMC 4656085. PMID 26343846.
- Frontera, Silver & Rizzo 2014, p. ۳۹.
- Scivoletto G, Tamburella F, Laurenza L, Torre M, Molinari M (2014). "Who is going to walk? A review of the factors influencing walking recovery after spinal cord injury". Frontiers in Human Neuroscience. 8: 141. doi:10.3389/fnhum.2014.00141. PMC 3952432. PMID 24659962.
- Celani MG, Spizzichino L, Ricci S, Zampolini M, Franceschini M (May 2001). "Spinal cord injury in Italy: A multicenter retrospective study". Archives of Physical Medicine and Rehabilitation. 82 (5): 589–96. doi:10.1053/apmr.2001.21948. PMID 11346833.
- New PW, Cripps RA, Bonne Lee B (February 2014). "Global maps of non-traumatic spinal cord injury epidemiology: towards a living data repository". Spinal Cord. 52 (2): 97–109. doi:10.1038/sc.2012.165. PMID 23318556.
- Sabharwal 2013, p. ۲۴.
- van den Berg ME, Castellote JM, de Pedro-Cuesta J, Mahillo-Fernandez I (August 2010). "Survival after spinal cord injury: a systematic review". Journal of Neurotrauma. 27 (8): 1517–28. doi:10.1089/neu.2009.1138. PMID 20486810.
- Fulk, Behrman & Schmitz 2013, p. ۸۹۰.
- Moore 2006, pp. ۵۳۰–۳۱.
- Sabharwal 2013, p. ۳۱.
- Sabharwal 2013, p. ۳۲.
- Sabharwal 2013, p. ۳۳.
- مشارکتکنندگان ویکیپدیا. «Spinal Cord Injury». در دانشنامهٔ ویکیپدیای انگلیسی.
کتابشناسی
- Adams JG (5 September 2012). Emergency Medicine: Clinical Essentials. Elsevier Health Sciences. ISBN 978-1-4557-3394-1.
- Augustine JJ (21 November 2011). "Spinal trauma". In Campbell JR. International Trauma Life Support for Emergency Care Providers. Pearson Education. ISBN 978-0-13-300408-3.
- Bigelow S, Medzon R (16 June 2011). "Injuries of the spine: Nerve". In Legome E, Shockley LW. Trauma: A Comprehensive Emergency Medicine Approach. Cambridge University Press. ISBN 978-1-139-50072-2.
- Brown J, Wyatt JP, Illingworth RN, Clancy MJ, Munro P (6 June 2008). Oxford American Handbook of Emergency Medicine. Oxford University Press. ISBN 978-0-19-977948-2.
- Cameron P, Jelinek G, Kelly AM, Brown AF, Little M (1 April 2014). Textbook of Adult Emergency Medicine: Expert Consult. Elsevier Health Sciences UK. ISBN 978-0-7020-5438-9.
- Cifu DK, Lew HL (10 September 2013). Handbook of Polytrauma Care and Rehabilitation. Demos Medical Publishing. ISBN 978-1-61705-100-5.
- Cortois F, Charvier K (21 May 2015). "Sexual dysfunction in patients with spinal cord lesions". In Vodusek DB, Boller F. Neurology of Sexual and Bladder Disorders: Handbook of Clinical Neurology. Elsevier Science. ISBN 978-0-444-63254-8.
- DeKoning EP (10 January 2014). "Cervical spine injuries". In Sherman, S., Weber, J., Schindlbeck, M., Patwari, R. Clinical Emergency Medicine. McGraw-Hill Education. ISBN 978-0-07-179461-9.
- Elliott S (19 March 2010). "Sexual dysfunction in women with spinal cord injury". In Bono CM, Cardenas DD, Frost FS. Spinal Cord Medicine, Second Edition: Principles & Practice. Demos Medical Publishing. pp. 429–38. ISBN 978-1-935281-77-1.
- Field-Fote E (26 March 2009). "Spinal cord injury: An overview". In Field-Fote E. Spinal Cord Injury Rehabilitation. F.A. Davis. ISBN 978-0-8036-2319-4.
- Fallah A, Dance D, Burns AS (29 October 2012). "Rehabilitation of the individual with spinal cord injury". In Fehlings, M.G., Vaccaro, A.R., Maxwell B. Essentials of Spinal Cord Injury: Basic Research to Clinical Practice. Thieme. ISBN 978-1-60406-727-9.
- Frontera WR, Silver JK, Rizzo TD (5 September 2014). Essentials of Physical Medicine and Rehabilitation. Elsevier Health Sciences. ISBN 978-0-323-22272-3.
- Fulk GD, Behrman AL, Schmitz TJ (23 July 2013). "Traumatic Spinal Cord Injury". In O'Sullivan S, Schmitz T. Physical Rehabilitation. F.A. Davis. ISBN 978-0-8036-4058-0.
- Hammell KW (11 December 2013). Spinal Cord Injury Rehabilitation. Springer. ISBN 978-1-4899-4451-1.
- Harvey L (2008). Management of Spinal Cord Injuries: A Guide for Physiotherapists. Elsevier Health Sciences. ISBN 978-0-443-06858-4.
- Holtz A, Levi R (6 July 2010). Spinal Cord Injury. Oxford University Press. ISBN 978-0-19-970681-5.
- Ilyas A, Rehman S (31 March 2013). Contemporary Surgical Management of Fractures and Complications. JP Medical Ltd. ISBN 978-93-5025-964-1.
- Marx J, Walls R (1 August 2013). Rosen's Emergency Medicine: Concepts and Clinical Practice. Elsevier Health Sciences. ISBN 978-1-4557-4987-4.
- Miller E, Marini I (24 February 2012). "Sexuality and spinal cord injury counseling implications". In Marini I, Stebnicki MA. The Psychological and Social Impact of Illness and Disability, 6th Edition. Springer Publishing Company. ISBN 978-0-8261-0655-1.
- Moore K (2006). Clinically Oriented Anatomy. Lippincott Williams & Wilkins. ISBN 978-0-7817-3639-8.
- Morganti-Kossmann C, Raghupathi R, Maas A (19 July 2012). Traumatic Brain and Spinal Cord Injury: Challenges and Developments. Cambridge University Press. ISBN 978-1-107-00743-7.
- Namdari S, Pill S, Mehta S (21 October 2014). Orthopedic Secrets. Elsevier Health Sciences. ISBN 978-0-323-17285-1.
- Newman MF, Fleisher LA, Fink MP (2008). Perioperative Medicine: Managing for Outcome. Elsevier Health Sciences. ISBN 978-1-4160-2456-9.
- Peitzman AB, Fabian TC, Rhodes M, Schwab CW, Yealy DM (2012). The Trauma Manual: Trauma and Acute Care Surgery. Lippincott Williams & Wilkins. ISBN 978-1-4511-1679-3.
- Pellock JM, Myer EC (22 October 2013). Neurologic Emergencies in Infancy and Childhood. Elsevier Science. ISBN 978-1-4831-9392-2.
- Roos KL (7 March 2012). Emergency Neurology. Springer Science & Business Media. ISBN 978-0-387-88585-8.
- Sabharwal S (10 December 2013). Essentials of Spinal Cord Medicine. Demos Medical Publishing. ISBN 978-1-61705-075-6.
- Sabharwal S (5 September 2014). "Spinal cord injury (Cervical)". In Frontera WR, Silver JK, Rizzo TD. Essentials of Physical Medicine and Rehabilitation. Elsevier Health Sciences. ISBN 978-0-323-22272-3.
- Shah KH, Egan D, Quaas J (17 February 2012). Essential Emergency Trauma. Lippincott Williams & Wilkins. ISBN 978-1-4511-5318-7.
- Snell, R.S. (2010). "The spinal cord and the ascending and descending tracts". Clinical Neuroanatomy. Lippincott Williams & Wilkins. ISBN 978-0-7817-9427-5.
- Teufack S, Harrop JS, Ashwini DS (29 October 2012). "Spinal Cord Injury Classification". In Fehlings MG, Vaccaro AR, Maxwell B. Essentials of Spinal Cord Injury: Basic Research to Clinical Practice. Thieme. ISBN 978-1-60406-727-9.
- Weiss JM (15 March 2010). "Spinal cord injury". In Weiss, L.D., Weiss, J.M., Pobre, T. Oxford American Handbook of Physical Medicine and Rehabilitation. Oxford University Press, USA. ISBN 978-0-19-970999-1.
- Wyatt JP, Illingworth RN, Graham CA, Hogg K, Robertson C, Clancy M (9 February 2012). Oxford Handbook of Emergency Medicine. OUP Oxford. ISBN 978-0-19-101605-9.
پیوندهای بیرونی
| طبقهبندی | |
|---|---|
| منابع بیرونی |