تب حلزون
تب حلزون (به انگلیسی: Snail Fever) یا شیستوزمیازیس (به انگلیسی: Schistosomiasis) (همچنین موسوم به بیلارزیا (به انگلیسی: Bilharzia)، و تب کاتایاما (به انگلیسی: Katayama fever))[1][2] یک بیماری است که از نوعی کرم انگلی به نام کپلک خون (با نام علمی شیستوزوما) ایجاد میشود. این بیماری میتواند باعث عفونت دستگاه ادراری یا دستگاه گوارش شود. علایم بیماری شامل درد شکمی، اسهال، مدفوع خونی یا خون در ادرار است. افرادی که برای مدت طولانی به این بیماری آلوده باشند به نارساییهای کبدی، نارسایی کلیه، ناباروری یا سرطان مثانه دچار میشوند. این بیماری در کودکان میتواند باعث اختلال در رشد و یادگیری آنها شود.[3]
| شیستوزمیازیس | |
|---|---|
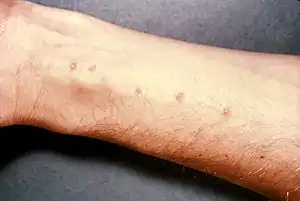 | |
| تاولهای پوستی بر روی ساعد دست که در اثر نفوذ انگلهای شیستوزمیازیس ایجاد شده است. | |
| طبقهبندی و منابع بیرونی | |
| تخصص | بیماری عفونی (تخصص پزشکی) |
| آیسیدی-۱۰ | B65 |
| آیسیدی-9-CM | 120 |
| مدلاین پلاس | 001321 |
| پیشنت پلاس | تب حلزون |
| سمپ | D012552 |
نشانههای بیماری
بسیاری از گرفتارشدگان به این بیماری نشانه مشخصی را نمیبینند. اگر نشانههایی آشکار شود معمولا ۴-۶ هفته پس از آلودگی به بیماری است. نخستین نشانههای بیماری میتواند احساس کسالت و خستگی عمومی باشد. پس از ۱۲ ساعت از آلودگی فرد آلوده احساس خارش یا سوزش میکند که از خراشهایی منجر میشود که نقطه ورود انگل به بدن است. نشانههای دیگری پس از ۲-۱۰ هفته از ورود انگل آشکار میشود که تب، بدندرد، سرفه، اسهال، بدنلرزه، و بزرگ شدن غدد را در بر میگیرد. این نشانههای میتواند به تب حلزونی مختص ماکیان نیز مربوط باشد که فراتر از نشانههای گفتهشده، نشانهٔ دیگری را در انسانها آشکار نمیکند.
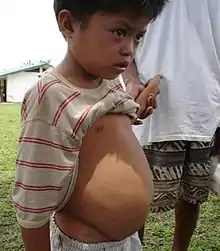
نشانههای دیگر بیماری میتواند در مرور زمان که انگلها و تخمهایشان در بدن پخش میشوند میتواند به اشکال مختلفی در بدن آشکار شود. اگر تخمهای انگل به مغز یا طناب نخاعی منتقل شوند فرد ممکن است حمله صرع، فلج شدن یا التهاب طناب نخاعی را تجربه کند.
عوامل
این بیماری در اثر تماس با آب آلوده به انگل منتشر میشود. انگلها نیز از بدن حلزونهای آلودهٔ موجود در آبهای شیرین رها میشوند. این بیماری به ویژه در بین کودکان کشورهای در حال توسعه شیوع دارد چون احتمال بازی کردن آنها در آبهای آلوده بیشتر است. سایر گروههای پر خطر عبارتند از کشاورزان، ماهیگیران و افرادی که برای انجام کارهای روزمره خود از آب آلوده استفاده میکنند.[3] این بیماری به گروه کرم روده تعلق داشته[4] و تشخیص آن از طریق مشاهده تخمهای انگل در ادرار یا مدفوع بیمار صورت میگیرد. از دیگر راههای تشخیص، مشاهده پادتنهای بیماری در خون فرد آلوده است.[3]
جلوگیری و درمان
روشهای پیشگیری از بیماری دسترسی به آب پاکیزه و از بین بردن حلزونها است. در مناطقی که این بیماری در آنها همهگیر شده باشد، تمامی گروهها باید سالیانه بهطور همزمان با پرازیکوانتل تجویزی مورد درمان قرار بگیرند. هدف از این اقدام کاهش تعداد افراد آلوده و در نتیجه کاهش میزان شیوع بیماری است. افزون بر این، تجویز پرازیکوانتل از درمانهای توصیه شده از سوی سازمان بهداشت جهانی برای افرادی است که این بیماری در بینشان همهگیر شده است.[3]
همهگیری
تب حلزون تقریباً ۲۱۰ میلیون نفر را در سراسر جهان آلوده میکند[5] و جمعیت تخمینی بین ۱۲٬۰۰۰[6] تا ۲۰۰٬۰۰۰ نفر در سال در اثر دچار شدن به این بیماری جان خود را از دست میدهند.[7] این بیماری معمولاً در آفریقا و همچنین در آسیا و آمریکای جنوبی شایع است.[3] حدود ۷۰۰ میلیون نفر از جمعیت جهان در بیش از ۷۰ کشور در مناطقی زندگی میکنند که این بیماری در آنجا شیوع دارد.[7][8] شیستوزمیازیس به عنوان یک بیماری انگلی که بیشترین تلفات اقتصادی را به همراه دارد، بعد از مالاریا در رتبه دوم قرار میگیرد.[9] از دوران باستان تا اوایل قرن بیستم، علامت خونادراری در شیستوزمیازیس در مصر نشان بلوغ در مردان محسوب میشد و به آن به عنوان مناسک گذار پسرها نگاه میکردند.[10][11] این بیماری در رده یک بیماری گرمسیری فراموش شده طبقهبندی شدهاست.[12]
جستارهای وابسته
منابع
- "Schistosomiasis (bilharzia)". NHS Choices. Dec 17, 2011. Retrieved 15 March 2014.
- "Schistosomiasis". Patient.co.uk. 12/02/2013. Retrieved 11 June 2014. Check date values in:
|date=(help) - "Schistosomiasis Fact sheet N°115". World Health Organization. February 2014. Retrieved 15 March 2014.
- "Chapter 3 Infectious Diseases Related To Travel". cdc.gov. August 1, 2013. Retrieved 30 November 2014.
- Fenwick, A (Mar 2012). "The global burden of neglected tropical diseases". Public health. 126 (3): 233–6. doi:10.1016/j.puhe.2011.11.015. PMID 22325616.
- Lozano, R; Naghavi, M; Foreman, K; Lim, S; Shibuya, K; Aboyans, V; Abraham, J; Adair, T; et al. (Dec 15, 2012). "Global and regional mortality from 235 causes of death for 20 age groups in 1990 and 2010: a systematic analysis for the Global Burden of Disease Study 2010". Lancet. 380 (9859): 2095–128. doi:10.1016/S0140-6736(12)61728-0. PMID 23245604.
- Thétiot-Laurent, SA; Boissier, J; Robert, A; Meunier, B (Jun 27, 2013). "Schistosomiasis Chemotherapy". Angewandte Chemie (International ed. in English). 52 (31): 7936–56. doi:10.1002/anie.201208390. PMID 23813602.
- "Schistosomiasis A major public health problem". World Health Organization. Retrieved 15 March 2014.
- The Carter Center. "Schistosomiasis Control Program". Retrieved 2008-07-17.
- Kloos, Helmut; Rosalie David (2002). "The Paleoepidemiology of Schistosomiasis in Ancient Egypt" (PDF). Human Ecology Review. 9 (1): 14–25.
- Rutherford, Patricia (2000). "The Diagnosis of Schistosomiasis in Modern and Ancient Tissues by Means of Immunocytochemistry". Chungara, Revista de Antropología Chilena. 32 (1). ISSN 0717-7356.
- "Neglected Tropical Diseases". cdc.gov. June 6, 2011. Retrieved 28 November 2014.
