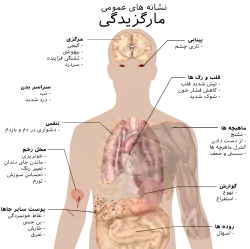
مارگزیدگی
مارگزیدگی (به انگلیسی: Snakebite) به معنی گزیدگی انسان یا جانور با نیش مار و ورود سم مار به بدن است. سم مار در واقع بخشی از بزاق مار است. تعداد قربانیان گزش مارهای سمی سالانه بالغ بر ۵ میلیون نفر میباشد[1] که از این میان، ۲/۵ میلیون نفر دچار مسمویت و در حدود ۲۰۰۰۰ تا ۱۲۵۰۰۰ نفر نیز جان خود را از دست میدهند.[2] در ایالات متحده نیز سالانه در حدود ۷۰۰۰ تا ۸۰۰۰ نفر قربانی گزش مارهای سمی میشوند که در این میان منجر به مرگ دستکم ۵ قربانی میگردد.[3]
| مارگزیدگی | |
|---|---|
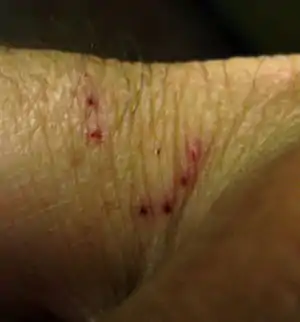 | |
| گزش ناشی از یک یلهمار در انگشتان | |
| طبقهبندی و منابع بیرونی | |
| تخصص | طب اورژانس |
| آیسیدی-۱۰ | T63.0، T14.1، W59 (غیرسمی)، X20 (سمی) |
| آیسیدی-9-CM | 989.5، E905.0، E906.2 |
| دادگان بیماریها | 29733 |
| مدلاین پلاس | 000031 |
| ئیمدیسین | med/۲۱۴۳ |
| سمپ | D012909 |
مارهای زهرآگین
حدود ۷۰۰ گونه از ۳۲۰۰ گونه مارهای دنیا زهری هستند و شامل چندین مار هستند که میتوانند انسان را بکشد. یک مار زهری زهر خود را از راه نیشهایش که یا توخالیند یا شیار دارند تزریق میکند. وقتی که زهر تزریق شد مار به انتظار مینشیند تا قربانیش قبل از بلعیده شدن بمیرد.
از حدود ۷۲۵ گونه از مارهای سمی در سراسر جهان، تنها ۲۵۰ تا از آنها قادر به کشتن انسان با یک نیش است. بهطور متوسط استرالیا تنها یک نیش مار کشنده در هر سال دارد. در هند، در هر سال ۲۵۰ هزار مارگزیدگی ثبت میشود که از آنها ۵۰ هزار تا منجر به مرگ میشود.
مارهای سمی به گروه بزرگ تقسیم میشوند:
- - خانوادهٔ مارهای مرجانی شامل مار مرجانی، کبری، ماهبا و غیره
- - خانوادهٔ افعیها از جمله افعی، مار زنگی و غیره
دندانهای نیش مارهای زهری، در فک بالای دهان آنها قرار گرفته و با غدههای سمّی که در سر مار قرار دارند در ارتباط هستند.
با کشیدن دندان مار، نمیشود برای همیشه با خیال آسوده از نیش مار زهری در امان بود چرا که دندانهای نیش در دهان مارهای زهری مجدّداً رویش میکنند.
مار زهری به کمک این نیشها زهر را به بدن شکار خود تزریق میکند و این گونه میکوشد تا جانش را بگیرد یا حداقل او را ناتوان و بیهوش سازد تا با خیال راحت به خوردن گوشتش بپردازد.
تمام مارهای زهری علاوه بر نیش، دندان نیز دارند. در نتیجه، تمام مارهای زهری علاوه بر نیش زدن گاز هم میگیرند.
افتراق مارهای سمی
برخی تفاوتهای مارهای سمی و غیر سمی عبارتند از:
- مردمک چشم مارهای سمی به صورت بیضی (خطی) و شبیه مردمکِ «چشم گربه» است؛ ولی مردمک چشم مارهای غیر سمی گرد و مدور است. البته مار مرجانی که از خطرناکترین مارهای سمی است مردمک مدور دارد.
- سر مارهای سمی مثلثی شکل است و با بدن مار زاویه دارد، ولی سر مارهای غیر سمی به صورت نیمه بیضی است و در واقع بدن مارهای غیر سمی شبیه کرم خاکی است. البته سر مار مرجانی مثلثی نبوده ولی این مار از انواع سمی است.
- مارهای سمی برای نیش زدن از دو دندان نیش استفاده میکنند و محل گزش معمولاً با یک یا دو سوراخ (یا زخم) مشخص میشود. اما در مارهای غیر سمی دندانها متعدد هستند و در دو ردیف هلالی قرار میگیرند.
- حلقههای دْم مارها در انواع سمی منفرد است، ولی در مارهای غیر سمی به صورت یک ردیف دوتایی در کنار هم دیده میشود.
- در پایین چشم مارهای سمی، یک حفرهٔ کوچک وجود دارد که درمارهای غیر سمی دیده نمیشود.
کمکهای اولیه
در آغاز، موضوع مهم در هر نوع مارگزیدگی، آن است که آیا گزش انجامشده، مرگبار است یا خیر؟ به عنوان مثال، اگر یک مار کلهمِسیِ آمریکایی فرد بالغی را در ناحیهٔ ساق پا نیش بزند، این گزش مرگآور نخواهد بود، حال آنکه اگر همین مار، یک کودک را در ناحیهٔ صورت یا شکم نیش بزند، این گزش مرگبار است.
اینکه گزش مارها مرگبار است یا خیر، به عوامل فراوانی بستگی دارد: اندازهٔ مار، وضعیت جسمانی و دمای بدن مار و همچنین سن، وضعیت جسمانی و محل گزش بدن انسان، میزان سمی که با هربار گزش وارد بدن میشود، مدت زمانی که طول میکشد تا فرد به درمانهای پزشکی مناسب دسترسی یابد و سرانجام، کیفیت و نوع درمان صورتگرفته.[7][8]
با آنکه توصیههای درمانی اولیه بر حسب مارهای گوناگون و شرایط مختلف، تفاوت دارد، اما مواردِ کلیِ زیر را باید در نظر داشت:
- در ابتدا پس از ارزیابی و استفاده از لباس و کفش مناسب جهت جلوگیری از مارگزیدگی خودمان، مصدوم را از محل حادثه دور کنید. با آنکه تعیین نوع مار، در درمان کمککننده است، اما وقت خود را، بابت بهدامانداختن مار یا کشتن آن تلف نکنید.
- فرد باید خونسرد باشد. هرنوع تنش کاربردی باعث میشود ضربان قلب بالا رفته و سرعت گردش خون زیاد شود و سم در بدن پخش شود. مارگزیده را آرام کنید و او را نترسانید.
- کمک بطلبید. سعی کنید ترتیبی بدهید که در اسرع وقت، مصدوم به یک مرکز درمانی مجهز انتقال یابد؛ جایی که سم ضد مار (برای همان منطقه) در دسترس باشد.
- محل گزش را پایینتر یا همسطح قلب قرار دهید، اما آن را نبندید.
- بهتر است فرد مصدوم، چیزی نخورد و ننوشد. بخصوص آنکه بیمار، نباید نوشیدنیهای حاوی الکل بنوشد، چرا که الکل، گشادکنندهٔ مویرگهاست و بدین ترتیب، سرعت جذب سم در بدن بالا خواهد رفت.
- بههیچوجه به بیمار داروهای محرک یا مسکن ندهید، مگر آنکه برای اینکار، از پزشک دستور گرفته باشید.
- زیور آلات، ساعت یا لباسهای تنگ را از اندام گزیده شده خارج کنید.
- تا جایی که ممکن است، مصدوم را بیحرکت نگه دارید.
- محل گزش را برش ندهید.
«انجمن پزشکان آمریکا» و «صلیب سرخ آمریکا» توصیه کردهاند که محل گزش با آب و صابون شستشو شود، اما توصیهٔ متخصصان استرالیایی آن است که محل گزش و زخم تمیز نشود. گاهی سم مار در همان محل زخم (بطور سطحی) یا بر روی لباس و بافت اطراف باقی میماند و میتوان از آن برای شناسایی نوع مار و درمان مؤثر کمک گرفت،[9] اما اگر زخم شستشو شده یا پاک شود، این آثار از بین خواهد رفت.
نکته: استفاده از کمپرس سرد در مار گزیدگی ممنوع است.
درمانهای منسوخ
روشهای قدیمی ذیل که زمانی برای کمکهای اولیه بکار میرفت، امروزه منسوخ شده و توصیه نمیشود. این روشها یا تأثیری بر روند درمانی ندارند، یا آنکه مضارشان، از منافعشان بیشتر است که برخی از آنها عبارتند از: برش ناحیه زخم، بستن بالا و پائین زخم و کمپرس آب سرد.[10]
- بکارگیری هرگونه رگبند (تورنیکه) و بستن بالا و پائین زخم دیگر توصیه نمیشود. هیچگونه مدرک علمی قانعکنندهای دالِ بر سودمندی این روش وجود ندارد[11] و بکارگیری غیرحرفهای این روش، خطرناک هم هست، چرا که با مسدود کردن جریان خون، ممکن است موجبات قانقاریا و مرگ فراهم شود.[11]
- برش دادن و تیغ زدنِ ناحیهٔ گزش نباید انجام شود، چرا که موجب آسیب بیشتر به آن و افزایشِ احتمالِ عفونت میشود. همچنین تلاش برای سوزاندن موضعی زخم با آتش یا نیترات نقره بالقوه خطرناک است.[12]
- مکیدن زخم، چه با دهان و چه با استفاده از پمپ مکنده، هیچ اثری بر درمان ندارد و ممکن است به ناحیه گزش آسیب مستقیم برساند.[13] مطالعات انسانی نشان میدهد که مکش ناحیه گزش پس از سه دقیقه از وقوعِ مارگزیدگی، کمتر از یک هزارم سم را از محل خارج میکند که از لحاظ بالینی بیارزش است.[14] در مطالعهای که بر روی خوکها انجام شد، مکش زخم نه تنها سودمند نبود بلکه منجر به نکروز آن ناحیه شد.[15] مکیدن زخم خطر مسمومیت از طریق بافت مخاطی دهان را نیز دربردارد.[16] علاوه بر این، میکروبهای دهان فرد مکنده، وارد زخم مصدوم شده و احتمال عفونت را بالا میبرد.
- فروبردن ناحیهٔ گزش در آب گرم یا شیر ترش و بکارگیری مهرهٔ مار (سنگ مار) دیگر منسوخ شده و کاربردی ندارد.
- بکارگیری پرمنگنات و کرومیک اسید بر روی زخم دیگر توصیه نمیشود؛[12] به ویژه آنکه کرومیک اسید سمی و سرطانزاست.
- نوشیدن مقادیر زیاد الکل، به دلایل یادشده، دیگر منسوخ شدهاست و نباید بکار رود.[12]
- بکارگیری روشِ درمانی شوک الکتریکی در نمونههای حیوانی، نه تنها بیاثر بوده، بلکه بالقوه خطرناک تشخیص داده شدهاست.[17][18][19][20]
در برخی موارد و در مناطق دورافتاده، بکارگیری روشهای قدیمی فوق، نه تنها اثرات درمانی نداشته، بلکه موجب آسیب شدیدتر به بیمار شدهاست. در چندین مصدوم که بالای محل گزش را با پارچه یا رگبند بسته بودند، جریان خون بهطور کامل قطع شده و زمانی که مصدوم به بیمارستان رسانده شد، کار از کار گذشته و اندام مزبور قطع شد.
درمان
در برخی مارها درمان اورژانس مورد نیاز است ولی نیش برخی مارها چندان خطرناک نیست. درمان اصلی تزریق سرم ضد سم مار و مایع درمانی است. گاه درمان درد، التهاب، حساسیت به مواد سمی، بروز مشکلات انعقاد خون یا کلیوی، آنتیبیوتیک و کزاز نیز گاهی ضروری است.
هر بیمار مار گزیده که در دو ساعت اول گزش دچار تورم و تغییر رنگ موضع به شعاع ۱۵–۱۰ سانتیمتر در محل گزش شد، یا دچار درد و حساسیت در غدد لنفاوی ناحیه مربوطه بشود، یا علائم سیستمیک مسمومیت را نشان دهد باید در واحد مراقبتهای ویژه (ICU) بستری شود. معمولاً از طریق وریدی تزریق سرم انجام میشود. علائم حیاتی و برونده ادراری باید دقیقاً کنترل شود. مسکنها مانند استامینوفن و دیازپام در صورت نیاز برای تسکین درد تجویز میشوند. از مصرف آسپرین خودداری شود. سرم ضد مار گزیدگی یا آنتی ونوم (antivenom) به مقدار کافی باعث برطرف شدن تظاهرات خطرناک سیستمیک سم مار میشود ولی روی علائم موضعی چندان تأثیری ندارد؛ لذا طبیعی شدن علائم حیاتی و بر طرف شدن اختلالات انعقاد خون بدون توجه به تورم موضعی محل گزش نشانگر تأثیر و کفایت مقدار سرم است. مؤثرترین سرم ضد مار گزیدگی سرمی است که اختصاصاً ضد همان مار تهیه شده باشد؛ ولی معمولاً این نوع سرمها در دسترس نمیباشند و سرم ضد مارگزیدگی عمومی (سرم پلی والان) که بر اساس سم مارهای شایع در منطقه تهیه شدهاند در مراکز موجودند.
موارد تجویز سرم ضد مار گزیدگی در گزش افعیها شامل کاهش و ناپایداری قابل توجه فشار خون، آدم انژیونوروتیک (Angionourotic edema)، اسهال و اختلالات انعقادی با خونریزیهای خارجی است. در گزش کبراها یا مسمومیتهای عصبی شامل بروز علائم درگیری اعصاب جمجمه از قبیل افتادگی پلکها، اختلال بلع، اختلال تنفس و بینایی است. در مسمومیت با سم مارهای دریایی شامل دردناک بودن عضلات و میوگلوبینوری است. از آنجاییکه سرم مار گزیدگی منشأ حیوانی (غالباً سرم اسب) دارد لذا مصرف آن ممکن است موجب انافیلاکسی و سایر واکنشهای حساسیتی شود. اغلب آزمایش مقدماتی حساسیت پوستی قبل از تزریق سرم انجام میشود.
سرم ضد مار گزیدگی بهتر است به صورت داخل وریدی و رقیق شده به نسبت ۵/۱ یا ۱۰/۱ طی ۱۵ تا ۳۰ دقیقه تزریق شود. در موارد خفیف بیماری، تزریق یک یا دو واحد در موارد سخت بیماری ۲ تا ۶ واحد و حتی بیشتر از سرم پلی والان ضد مار گزیدگی ساخت ایران تجویز میشود. در اغلب موارد مار گزیدگی در ایران، تزریق سرم پلی والان توصیه میشود مگر در موارد کبرا یا کفچه مار ترجیحاً از سرم اختصاصی یا منووالان استفاده شود.
در گروه الاپیده یا کبرا اساساً مرگ در اثر فلج دستگاه تنفسی است. ضعف ماهیچهها، ازدیاد ترشح بزاق و استفراغ بیش از حد مزید بر علت و گاهی موجب خفگی میشود. در حالیکه در گروه افعیها خونریزی و شوک بیشتر باعث مرگ میگردد.
در صورت عدم مشاهده نکروز ممکن است درد حتی تا دو هفته ادامه یابد. معمولاً تورم تا دو هفته از بین میرود و به ندرت مشاهده شدهاست که یکی دو ماه این تورم ادامه یابد.
چنانچه زخم را ضدعفونی کنند و آزاد بگذارند در طی یکی دو هفته خشک خواهد شد ولی اگر به عللی زخم بسته شود ممکن است عفونی شده و بهبودی طولانیتر شود و حتی دیده شده که زخم چند ماه ادامه داشته و سرانجام به مراقبت و عمل جراحی احتیاج پیدا کردهاست. به افرادی که سرم اختصاصی برای درمان تزریق میشود گاهی علائم در طی یکی دو روز از بین میرود و به ندرت بیش از دو هفته این علائم باقی میماند. دوران بیماری در گزش مارهای دریایی کمی طولانیتر بوده و شاید چندین ماه طول بکشد تا بیمار سلامت خود را بازیابد. در گزش افعیها که سم آنها خاصیت خونریزی داشته باشد معمولاً بیمار طی یک هفته بهبود پیدا میکند. اما گزش افعیهایی که سم آنها انعقاد خون را مختل میکند و سرم غیر اختصاصی در مورد آنها تجویز میگردد دوران بیماری دو سه هفته طول خواهد کشید تا بهبود حاصل گردد.
در حالات شدید بیماری، ابتدا جریان خون سریع میشود و بعد این جریان به کندی صورت میگیرد. در چنین وضعی خون به قلب و مغز به کندی میرسد و ممکن است این عمل در اثر شوک (۱۲ تا ۷۲ ساعت بعد از گزش) یا در اثر خونریزی داخلی یا از محل گزش باشد.
منابع
- "Animal bites: Fact sheet N°373". World Health Organization. February 2015. Archived from the original on 4 May 2015. Retrieved 19 May 2015.
- Kasturiratne, A.; Wickremasinghe, A. R.; de Silva, N; Gunawardena, NK; Pathmeswaran, A; Premaratna, R; Savioli, L; Lalloo, DG; de Silva, HJ (4 November 2008). "The global burden of snakebite: a literature analysis and modelling based on regional estimates of envenoming and deaths". PLOS Medicine. 5 (11): e218. doi:10.1371/journal.pmed.0050218. PMC 2577696. PMID 18986210.
- Henkel, John. "For Goodness Snakes! Treating and Preventing Venomous Bites" (PDF). Reptiles. USDA / emergency response. Archived from the original (PDF) on 10 January 2009. Retrieved 2009-06-15.
- MedlinePlus - Snake bites From Tintinalli JE, Kelen GD, Stapcynski JS, eds. Emergency Medicine: A Comprehensive Study Guide. 6th ed. New York, NY: McGraw Hill; 2004. Update Date: 2/27/2008. Updated by: Stephen C. Acosta, MD, Department of Emergency Medicine, Portland VA Medical Center, Portland, OR. Review provided by VeriMed Healthcare Network. Also reviewed by David Zieve, MD, MHA, Medical Director, A.D.A.M. , Inc. Retrieved on 19 mars, 2009
- Health-care-clinic.org - Snake Bite First Aid – Snakebite Retrieved on 21 mars, 2009
- Snake bite image example at MDconsult - Patient Education - Wounds, Cuts and Punctures, First Aid for
- Gold BS, Wingert WA (1994). "Snake venom poisoning in the United States: a review of therapeutic practice". South. Med. J. 87 (6): 579–89. doi:10.1097/00007611-199406000-00001. PMID 8202764.
- Gold, Barry S.; Richard C. Dart; Robert A. Barish (1 April 2002). "Bites of venomous snakes". The New England Journal of Medicine. 347 (5): 347–56. doi:10.1056/NEJMra013477. PMID 12151473.
- Chris Thompson. "Treatment of Australian Snake Bites". Australian anaesthetists' website. Archived from the original on 23 March 2007.
- American College of Medical Toxicology, American Academy of Clinical, Toxicology, American Association of Poison Control Centers, European Association of Poison Control Centres, International Society of, Toxinology, Asia Pacific Association of Medical Toxicology (December 2011). "Pressure immobilization after North American Crotalinae snake envenomation". Journal of Medical Toxicology. 7 (4): 322–3. doi:10.1007/s13181-011-0174-2. PMC 3550191. PMID 22065370.
- Theakston RD (1997). "An objective approach to antivenom therapy and assessment of first-aid measures in snake bite" (PDF). Ann. Trop. Med. Parasitol. 91 (7): 857–65. doi:10.1080/00034989760626. PMID 9625943. Archived from the original (PDF) on 30 December 2008. Retrieved 31 October 2016.
- Lupano, Guglielmo; Peola, Paolo (1915). Corso di Scienze Naturali a uso delle Scuole Complementari [A Course of Natural Sciences for the Complementary Institutes] (به Italian). G.B. Paravia. p. 68.
- Holstege CP, Singletary EM (2006). "Images in emergency medicine. Skin damage following application of suction device for snakebite". Annals of Emergency Medicine. 48 (1): 105, 113. doi:10.1016/j.annemergmed.2005.12.019. PMID 16781926.
- Alberts M, Shalit M, LoGalbo F (2004). "Suction for venomous snakebite: a study of "mock venom" extraction in a human model". Annals of Emergency Medicine. 43 (2): 181–6. doi:10.1016/S0196-0644(03)00813-8. PMID 14747805.
- Bush SP, Hegewald KG, Green SM, Cardwell MD, Hayes WK (2000). "Effects of a negative pressure venom extraction device (Extractor) on local tissue injury after artificial rattlesnake envenomation in a porcine model". Wilderness & environmental medicine. 11 (3): 180–8. doi:10.1580/1080-6032(2000)011[0180:EOANPV]2.3.CO;2. PMID 11055564.
- Riggs BS, Smilkstein MJ, Kulig KW, et al. Rattlesnake envenomation with massive oropharyngeal edema following incision and suction (Abstract). Presented at the AACT/AAPCC/ABMT/CAPCC Annual Scientific Meeting, Vancouver, Canada, September 27 October 2, 1987.
- Russell F (1987). "Another warning about electric shock for snakebite". Postgrad Med. 82 (5): 32. PMID 3671201.
- Ryan A (1987). "Don't use electric shock for snakebite". Postgrad Med. 82 (2): 42. PMID 3497394.
- Howe N, Meisenheimer J (1988). "Electric shock does not save snakebitten rats". Annals of Emergency Medicine. 17 (3): 254–6. doi:10.1016/S0196-0644(88)80118-5. PMID 3257850.
- Johnson E, Kardong K, Mackessy S (1987). "Electric shocks are ineffective in treatment of lethal effects of rattlesnake envenomation in mice". Toxicon. 25 (12): 1347–9. doi:10.1016/0041-0101(87)90013-4. PMID 3438923.