اختلال تأخیر در فاز خواب
اختلال تأخیر در فاز خواب (به انگلیسی: Delayed sleep phase disorder) با سرواژههای دیاسپیدی (DSPD) که با نامهای سندرم تأخیر در فاز خواب یا اختلال تأخیر در فاز خواب و بیداری نیز تعریف میشوند یک اختلال مزمن در ساعت بدن (ساعت بیولوژیکی) در مقایسه با ساعات معمول و بههنجار اجتماع است. اختلال بر روی زمان خواب، اوج دوره هشیاری، ریتم دمای بدن، و هورمونها و دیگر ساعات شبانه روز تأثیر میگذارد. افراد مبتلا به دیاسپیدی بهطور معمول چند ساعت پس از نیمه شب به خواب میروند و صبح در بیدار شدن مشکل دارند.[1]
| اختلال تأخیر در فاز خواب | |
|---|---|
| دیگر نامها | تاخیر در فاز بیدار-خوابی، سندروم تأخیر در فاز خواب، گونه تأخیر در فاز خواب |
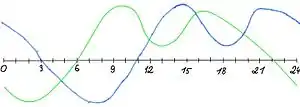 | |
| مقایسه ریتم شبانهروزی استاندارد (سبز) و دیاسپیدی (آبی) | |
| تخصص | روانپزشکی، داروی خواب |
افرادی که دچار این سندروم هستند اغلب گزارش میکنند که تا اوایل صبح قادر به خواب نیستند ولی هر روز در همان زمان به خواب میروند. این افراد اگر اختلالهای دیگری نظیر وقفه تنفسی در خواب که به خواب مربوط باشد نداشته باشند معمولاً به شکل معمولی به خواب احتیاج دارند و به خواب میروند، گرچه بیدار شدن و انجام کارهای روزمره در ساعتهایی که برای دیگران معمول است برای مبتلایان به این بیماری دشوار خواهد بود. این اختلال با توجه به شدت علائم قابل مدیریت است اما هنوز هیچ درمانی برای آن شناخته نشدهاست گرچه برخی تحقیقات منشأ ژنتیکی برای این اختلال را نشان میدهد. تلاش برای مجبور کردن به خود به پیروی از زندگی روزانه جامعه با پرواززدگی مقایسه شدهاست و برخی از آن به عنوان پرواززدگی اجتماعی یاد میکنند.
محققان در سال ۲۰۱۷ دیاسپیدی را به یک جهش ژنتیکی مرتبط دانستند.[2] علائم این اختلال معمولاً در دوران کودکی یا نوجوانی رشد میکند. گونه نوجوانانه این اختلال ممکن است در اواخر نوجوانی یا اوایل دوران بزرگسالی ناپدید شود؛ در غیر این صورت، دیاسپیدی یک سندروم مادام العمر است. بهترین ارزیابی بدست آمده از شیوع دیاسپیدی در بزرگسالان ۰٫۱۳–۰٫۱۷٪ (۱ فرد در هر ۶۰۰ نفر) است.[3][4] میزان شیوع در میان نوجوانان ۱۶–۱۷٪ است.[5] دیاسپیدی نخستین بار در سال ۱۹۸۱ توسط الیوت دی. ویتزمن و دیگران در مرکز پزشکی مونتفیور تعریف شد.[6] ۷–۱۳٪ شکایات بیماران از بی خوابی مزمن بابت ابتلایشان به این سندروم بودهاست.[7] از آنجایی که بسیاری از پزشکان با این سندروم ناآشنا هستند، افراد اغلب یا درمان نمیشوند یا تحت درمان نامناسب قرار میگیرند. اغلب خطاهای پزشکی در تشخیص سندروم تأخیر در فاز خواب، اشتباه گرفتن این سندروم با بیخوابی اولیه یا وضعیتی روانپزشکی است.[8] در برخی از موارد دیاسپیدی را میتوان با کمک روشهای بهداری خواب، درمان با نور صبحگاهی و داروهایی چون ملاتونین و مدافینیل درمان کرد یا دستکم بهبود داد، اولی یک نوروهورمون طبیعی است که تا حدی بر ساعت بدن اثرگذار است. در شدیدترین حالت خود، دیاسپیدی یک ناتوانی محسوب میشود. مشکل اصلی در درمان دیاسپیدی، حفظ برنامه قبلی پس از به ثبات رسیدن آن است، چرا که بدن بیمار گرایش شدیدی به بازگردانی برنامه خواب به حالت ذاتی خود در گذشته دارد. افراد مبتلا به دیاسپیدی ممکن است بجای این که خود را مجبور کنند تا از یک برنامه کاری معمولی ۹ صبح تا ۵ عصر پیروی کنند، کیفیت زندگی خود را با انتخاب شغلهایی که به آنها امکان خوابیدن تا دیر وقت را میدهد، بهبود بخشند.
معرفی
در موارد گزارش شده از مبتلایان به اختلال دیاسپیدی، حدود نیمی از افراد دچار افسردگی عمده یا دیگر مشکلات روانی بودند، تقریباً به اندازه بیماران مبتلا به اختلال بیخوابی. مطابق گزارش آیسیاسدی:
اگرچه در حدود نیمی از بیماران بالغ مبتلا بهدیاسپیدی درجاتی از آسیبشناسی روانی وجود داشته، اما به نظر نمیرسد که نوع بخصوصی از تشخیص روانشناسی در این بیماران وجود داشته باشد. آسیبشناسی روانی بهطور خاص در بیماران مبتلا به دی اس پی دی در قیاس با مبتلایان به اشکال مختلف بیخوابی رواج بیشتری ندارد. این که آیا دی اس پی دی بهطور مستقیم منجر به بروز افسردگی بالینی میشود یا افسردگیست که باعث بروز چنین اختلالی میشود روشن نیست، اما بسیاری از بیماران نامیدی و یاس شدیدی را نسبت به این که دوباره بتوانند خواب نرمالی داشته باشند گزارش کردهاند.
رابطه عصبی-شیمیایی بین افسردگی و مکانیزم خواب یکی دیگر از احتمالات است. دیاسپیدی ممکن است باعث تولید بیش از حد یا نامناسب ملاتونین شود. سروتونین، تنظیم کننده خلقوخو، ماده تشکیلدهنده ملاتونین است. در نتیجه، افزایش تولید ملاتونین درونزا میتواند باعث کاهش سطح سروتونین و بروز افسردگی شود. واضح است که دیاسپیدی در ایجاد افسردگی نقش دارد زیرا میتواند اختلالی استرسزا و سوءتفاهمزا باشد. مطالعهای در سال ۲۰۰۸ از سوی دانشگاه کالیفرنیا، سن دیگو، هیچ ارتباطی بین اختلال دو قطبی با دیاسپیدی مشاهده نکرد و اظهار داشت که ممکن است ارتباطی بین دیاسپیدی و افسردگی بابت وجود همزمان هردو بیماری، وجود داشته باشد.
این واقعیت که نیمی از بیماران مبتلا به دیاسپیدی دچار افسردگی نیستند نشان میدهد که دیاسپیدی صرفاً از نتایج ابتلا به افسردگی نیست. درمان مؤثر دیاسپیدی میتواند روحیه بیمار را بهبود بخشد و اثر داروهای ضد افسردگی را بهبود دهد.
کمبود ویتامین دی با ابتلا به افسردگی ارتباط دارد. از آنجا که این بیماری منجر به عدم قرار گرفتن در معرض نور خورشید میشود، افرادی که در طول روز در زیر تابش نور خورشید قرار نگیرد (حدود ۲۰ تا ۳۰ دقیقه سه بار در هفته، بسته به رنگ پوست، عرض جغرافیایی و زمان سال) بدون داشتن منابع غذایی یا مکملهای غذایی مناسب، میتوانند در معرض خطر باشند.
اختلال بیشفعالی
بر پایه یافتههای چندشکلی در ژنهای مشترک بین کسانی که مبتلا به اختلال بیشفعالی هستند و آن دسته از افرادی که دچار اختلال در ریتم شبانهروزی میباشند، دیاسپیدی به لحاظ ژنتیکی با اختلال بیشفعالی در ارتباط است[9][10] و میزان قابل توجهی از ابتلای به اختلال تأخیر در فاز خواب در بین مبتلایان به پیشفعالی وجود دارد.[11]
اختلال وسواس اجباری
در افراد مبتلا به اختلال وسواس اجباری نیز دیاسپیدی تشخیص داده شدهاست و میزان آن هم بسیار بالاتر از عموم مردم بوده.[12]
مکانیزم
دیاسپیدی اختلال در سیستم زمانبندی ساعت بیولوژیکی بدن است. افراد مبتلا به دیاسپیدی ممکن است یک چرخه طولانی شبانهروزی نامعمول را تجربه کنند، شاید واکنش ساعت بیولوژیک بدنشان برای تنظیم مجدد اثرات نور روز کاهش یابد، و/یا ممکن است واکنشی بسیار دیرهنگام به اثرات نور غروب و آثار نور در روز در صبحگاهی داشته باشند.[13]
منابع
- Hirshkowitz, Max (2004). "Neuropsychiatric Aspects of Sleep and Sleep Disorders". In Yudofsky. Essentials of neuropsychiatry and clinical neurosciences (4th ed.). Arlington, Virginia: American Psychiatric Publishing. pp. 324–325. ISBN 978-1-58562-005-0.
Individuals with delayed sleep phase are more alert in the evening and early nighttime, stay up later, and are more tired in the morning.
- Patke, Alina; Murphy, Patricia J.; Onat, Onur Emre; Krieger, Ana C.; Özçelik, Tayfun; Campbell, Scott S.; Young, Michael W. (2017-04-06). "Mutation of the Human Circadian Clock Gene CRY1 in Familial Delayed Sleep Phase Disorder". Cell. 169 (2): 203–215.e13. doi:10.1016/j.cell.2017.03.027. ISSN 1097-4172. PMC 5479574. PMID 28388406.
- "Delayed Sleep Phase Syndrome (DSPS)". Cleveland Clinic. Retrieved 13 March 2015.
- Weitzman ED, Czeisler CA, Coleman RM, Spielman AJ, Zimmerman JC, Dement W, et al. (July 1981). "Delayed sleep phase syndrome. A chronobiological disorder with sleep-onset insomnia". Archives of General Psychiatry. 38 (7): 737–46. doi:10.1001/archpsyc.1981.01780320017001. PMID 7247637.
- "Sleeplessness and Circadian Rhythm Disorder". eMedicine World Medical Library from WebMD. Retrieved 2006-06-04.
Implicit in the diagnosis of circadian rhythm disorder is a desire to conform to traditionally accepted sleep–wake patterns.
- Dagan Y (February 2002). "Circadian rhythm sleep disorders (CRSD)" (PDF). Sleep Medicine Reviews. 6 (1): 45–54. doi:10.1053/smrv.2001.0190. PMID 12531141. Archived from the original (PDF: full text) on 27 February 2008.
Early onset of CRSD, the ease of diagnosis, the high frequency of misdiagnosis and erroneous treatment, the potentially harmful psychological and adjustment consequences, and the availability of promising treatments, all indicate the importance of greater awareness of these disorders.
- Kissling C, Retz W, Wiemann S, Coogan AN, Clement RM, Hünnerkopf R, et al. (April 2008). "A polymorphism at the 3'-untranslated region of the CLOCK gene is associated with adult attention-deficit hyperactivity disorder". American Journal of Medical Genetics. Part B, Neuropsychiatric Genetics. 147 (3): 333–8. doi:10.1002/ajmg.b.30602. PMID 17948273.
- Baird AL, Coogan AN, Siddiqui A, Donev RM, Thome J (October 2012). "Adult attention-deficit hyperactivity disorder is associated with alterations in circadian rhythms at the behavioural, endocrine and molecular levels". Molecular Psychiatry. 17 (10): 988–95. doi:10.1038/mp.2011.149. PMID 22105622.
- Van der Heijden KB, Smits MG, Van Someren EJ, Gunning WB (2005). "Idiopathic chronic sleep onset insomnia in attention-deficit/hyperactivity disorder: a circadian rhythm sleep disorder". Chronobiology International. 22 (3): 559–70. doi:10.1081/CBI-200062410. PMID 16076654.
- Turner J, Drummond LM, Mukhopadhyay S, Ghodse H, White S, Pillay A, Fineberg NA (June 2007). "A prospective study of delayed sleep phase syndrome in patients with severe resistant obsessive-compulsive disorder". World Psychiatry. 6 (2): 108–11. PMC 2219909. PMID 18235868.
- Aoki H, Ozeki Y, Yamada N (March 2001). "Hypersensitivity of melatonin suppression in response to light in patients with delayed sleep phase syndrome". Chronobiology International. 18 (2): 263–71. doi:10.1081/CBI-100103190. PMID 11379666.
Our findings therefore suggest that evening light restriction is important for preventing patients with DSPS from developing a sleep phase delay.